- Головна
- /
- Статті
- /
- Травматологія і ортопедія
- /
- Синдром гіпермобільності суглобів у дітей та підлітків
Синдром гіпермобільності суглобів у дітей та підлітків
тематический номер: ПЕДИАТРИЯ, АКУШЕРСТВО, ГИНЕКОЛОГИЯ У наш час патологія сполучної тканини привертає увагу дослідників різних медичних спеціальностей. Актуальність зазначеної проблеми зумовила виділення в багатьох
тематический номер: ПЕДИАТРИЯ, АКУШЕРСТВО, ГИНЕКОЛОГИЯ
У наш час патологія сполучної тканини привертає увагу дослідників різних медичних спеціальностей. Актуальність зазначеної проблеми зумовила виділення в багатьох медичних спеціальностях нозологічних форм, що є органоспецифічними проявами слабкості сполучної тканини. Так, в ортопедії відомі нетравматичні звичні вивихи й дисплазія тазостегнових суглобів, у хірургії – грижі різної локалізації, у клініці внутрішніх хвороб – нефроптоз та пов'язані з ним проблеми, у гінекології – опущення стінок піхви й випадіння матки тощо.
Причинами недиференційованої дисплазії сполучної тканини прийнято вважати мультифакторіальні впливи на плід у період його внутрішньоутробного розвитку, що можуть призводити до генетичних дефектів. В основі патогенезу цього захворювання лежить спадкова особливість структури колагену, що зумовлює більшу, ніж у нормі, його еластичність. Проте механізми розвитку сполучнотканинної неповноцінності досі залишаються не вивченими. Генетичний маркер, що детермінує дисплазію, наразі не відомий, проте припускають, що первинне відхилення спостерігається в одному або кількох генах колагену, при цьому генетичні дослідження виявили генетичну гетерогенність уродженої сполучнотканинної дисплазії.
У зарубіжній літературі існує поняття «генетично зумовлений симптомокомплекс недиференційованої дисплазії сполучної тканини», що характеризується вегетативною дизрегуляцією, первинним пролапсом мітрального клапана, фенотипічними ознаками сполучнотканинної дисплазії, психопатологічними порушеннями, не пов'язаними із системними захворюваннями сполучної тканини або серця, а також поняття «MASS-фенотипу» – мітральний клапан (Mitral valve), аорта (Aorta), шкіра (Skin), скелет (Skeleton), – представлений пролапсом мітрального клапана, аномаліями будови аорти, гіпереластичністю шкіри й скелетними проявами дисплазії сполучної тканини (остеопенічний синдром, остеопороз та ін.).
Історія питання
Вивченням проблеми сполучної тканини та її патології почали займатися на початку ХХ сторіччя. У 1891 р. дерматолог А. Черногубов описав у 17-літнього юнака своєрідне захворювання, що характеризувалося надмірною рухливістю суглобів, схильністю до підвивихів, підвищеною розтяжністю й вразливістю шкіри, ламкістю судин. Дослідник визначив це захворювання як генералізовану слабкість сполучної тканини. На жаль, цей факт залишився невідомим широкому колу науковців, тому автор втратив пріоритет опису синдрому. Лише через 10 років, у 1901 р., Елерс, а в 1906 р. Данлос детально описали подібний симптомокомплекс (звичні вивихи суглобів, вразливість шкіри й кровоносних судин, м'язову та офтальмологічну патології), який було названо на їх честь.
У сучасній медицині добре відома група захворювань сполучної тканини, зумовлених спадковими структурними та метаболічними дефектами колагену. Це такі чітко окреслені системні патології, як синдром Елерса-Данлоса, Марфана та ін., виділені в 1990 р. на міжнародній конференції в Омську в окрему групу диференційованих сполучнотканинних дисплазій. До іншої групи увійшли вісцеральні прояви дисплазії сполучної тканини, що включають аневризму міжпередсердної перегородки й синуса Вальсальви, варикозну хворобу вен нижніх кінцівок, міопію, пролапси клапанів серця, додаткові хорди.
Проте на практиці у пацієнтів частіше спостерігаються дисплазії, які не можна віднести до жодного з відомих диференційованих синдромів. Так, понад 50% пацієнтів із ознаками сполучнотканинної дисплазії, які звертаються в генетичні центри для консультацій, не мають чіткої спадкової патології, а наявні в них фенотипічні прояви порушень сполучної тканини виходять за межі клінічного симптомокомплексу диференційованих синдромів.
Термінологія
У літературі немає єдиного підходу до визначення зазначеної патології. Автори використовують різні терміни: «сполучнотканинна дисплазія», «спадкова колагенопатія», «мезенхімальна дисплазія», які з патогенетичного погляду відбивають системність змін сполучної тканини, але не дають змоги диференціювати різні клінічні варіанти патології.
Термін «синдром гіпермобільності» використовують для опису практично здорових людей, у яких спостерігається генералізована гіпермобільність, пов'язана зі скаргами з боку кістково-м'язової системи. Цей термін у 1967 р. запропонували Kirk et al., які повідомили про виникнення ревматичних симптомів у групі дітей із гіпермобільністю за відсутності очевидних порушень у сполучній тканині або інших форм системного захворювання.Найбільший інтерес викликають суглобові прояви сполучнотканинної дисплазії, що визначаються як «синдром гіпермобільності суглобів» (СГС), в англомовній літературі – benign joint hypermobility syndrome. У певному віці гіпермобільність суглобів може бути явищем фізіологічним або на межі з фізіологічним за відсутності генералізованого або вираженого її характеру. З іншого боку вона є патологічним станом, що призводить до порушення діяльності опорно-рухового апарату. Нарешті гіпермобільність є головним клінічним проявом з боку суглобів при спадково зумовлених захворюваннях сполучної тканини, причому ступінь гіпермобільності в окремих хворих може бути не більшим за верхню межу норми.
Клінічні стани, при яких спостерігається гіпермобільність суглобів:
- ахондроплазія;
- вроджена дисплазія тазостегнового (кульшового) суглоба;
- вроджений вивих стегна;
- хондромаляція надколінка;
- синдром Дауна
- диспраксія;
- синдром Елерса-Данлоса;
- фіброміалгія;
- доброякісні пароксизмальні нічні болі в нижніх кінцівках;
- інфантильна гіпотонія;
- ювенільні епізодичні артралгії;
- синдром Ларсена;
- синдром Марфана;
- синдром Моркіо;
- недосконалий остеогенез;
- спондилолізис/спондилолістез;
- синдром Стіклера.
Оскільки СГС супроводжується ураженням не лише суглобів, а й інших органів і систем, зазначені стани важко, а іноді й неможливо диференціювати між собою. Зважаючи на це, а також на генетичні аспекти й результати деяких морфологічних досліджень волокнистих структур сполучної тканини, деякі вчені (J.N. Kirk et al., 1967) вважають, що СГС та синдроми Елерса-Данлоса й Марфана належать до однієї групи спадкових хвороб, розташованих на протилежних кінцях клінічного спектра. Інші автори (Т. Мілковська-Димитрова, А. Каракашов, 1987) об'єднують зазначені патології терміном «вроджена сполучнотканинна недостатність», яку розцінюють як стан із гетерогенною клінічною картиною, виділяючи дві основні його форми: полісимптоматичну (диференційований синдром дисплазії) та олігосимптоматичну (залежно від локалізації).
Зазначена клініко-генетична гетерогенність створює значні труднощі під час виділення окремих форм патології. Ті зміни та функціональні розлади з боку опорно-рухового апарату та інших органів і систем, що виникають у процесі росту й розвитку в цих дітей, викликають додаткові труднощі під час диференційної діагностики, зокрема й із різними запальними та дегенеративними захворюваннями суглобів, хребта, серця. Так, у пацієнтів із ідіопатичним пролапсом мітрального клапана більшість дослідників виявляють безліч фенотипічних особливостей, пов'язаних із порушенням структури сполучної тканини й здатних окреслювати певний синдром: деформацію грудної клітки, сколіоз та синдром «прямої спини», астенічну конституцію, зниження маси тіла, відносне подовження верхніх кінцівок, гіпермобільність суглобів (реєструється при пролапсі вдвічі частіше, ніж за відсутності клапанної патології), гіпереластичність шкіри, стрії, порушення зору. При гіпермобільному синдромі виявляють патологію постави, плоскостопість, підвищену ламкість судин, гіпереластичність шкіри, вісцеральні прояви дисплазії. З огляду на все зазначене вітчизняні автори пропонують розцінювати наявність 5 і більше маркерів дисплазії сполучної тканини як синдром недиференційованої дисплазії сполучної тканини (СНДСТ) (Г.Д. Дорофеєва та ін., 1998).
Епідеміологія
Згідно з проведеними дослідженнями (О.Е. Блинникова, В.А. Румянцева, 2001) гіпермобільність суглобів у дітей першого року не реєструється, а вже в 2 роки виявляється у 50%. Надалі спостерігається швидка компенсація юнацької гіпермобільності, а сповільнення цього процесу відбувається після 20 років, коли стабілізується стан сполучної тканини. Гіпермобільність суглобів виявляється в 5-20% випадків, при цьому в європейців – у 10%, представників монголоїдної та негроїдної рас – у 15-20% (А.Г. Бєлєнький, У.Ф. Галушко, 2002; Д.А. Гребенєв, 1989). Згідно з даними опитування практикуючих ревматологів Великої Британії кожен із них обстежує 25-50 пацієнтів із гіпермобільним синдромом на рік (Р. Грехем, 1992). Під час аналізу причин госпіталізації до ревматологічних клінік діагноз синдрому гіпермобільності суглобів спостерігався в 2-5,7% випадків (M.G. Hall et al., 1995). Проте багатьом хворим ставлять неправильний діагноз, або вони, вже з ускладненнями, стають пацієнтами травматологів-ортопедів. За нашим даними, частота СГС серед школярів України становить 7,7-13,0%. З огляду на високу поширеність конституціональної гіпермобільності серед населення (10-20%) та загальну частоту захворювань кістково-м'язової системи (20-30%) дослідники вважають, що в значній частині випадків зазначені показники взаємопов'язані.
Діагностика гіпермобільності суглобів
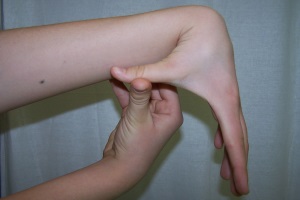
У літературі описується багато клінічних проявів дисплазії, основним із яких є гіпермобільність суглобів. Існує низка методик діагностики гіпермобільності, проте найпопулярнішою є методика C. Carter, J. Wilkinson у модифікації P. Beigthon et al. (1999), згідно з якою визначають пасивне приведення великого пальця кисті до передпліччя (рис. 1), пасивне перерозгинання мізинця кисті до 90° (рис. 2), в ліктьовому суглобі – до 10° та більше (рис. 3), в колінному суглобі – до 10° та більше (рис. 4), торкання долонями підлоги при нахилі хребта вперед із розігнутими колінними суглобами. Кожна ознака оцінюється в 1 бал. Сума балів 0-2 свідчить про відсутність гіпермобільності, 3-4 – легкий ступінь, 5-8 – виражений ступінь, 9 – генералізована форма.
Для встановлення діагнозу «синдром гіпермобільності суглобів» запропоновано користуватися Брайтонськими критеріями, що містять великі й малі ознаки.
Брайтонські критерії діагностики гіпермобільності суглобів
Великі критерії:
- рахунок за шкалою Бейтона – 4 бали й більше (на момент огляду або в минулому);
- артралгії понад 3 місяці у чотирьох суглобах і більше.
Малі критерії:
- артралгії менше 3 місяців в 1-3 суглобах або люмбалгія, спондильоз, спондилолістез;
- вивих (підвивих) більш ніж в одному суглобі або повторні вивихи в одному суглобі;
- периартикулярні ураження більш ніж у двох ділянках (ентезопатія, тендосиновіїт, бурсит);
- марфаноїдність (високий зріст, худорлявість, співвідношення розмах рук/зріст більше за 1,03; верхній/нижній сегмент тіла – менше за 0,83, арахнодактилія);
- гіпереластичність шкіри (рис. 5), стрії, атрофічні рубці;
- нависаючі повіки, міопія, косоокість;
- варикозне розширення вен, наявність гриж.
Для діагнозу СГС необхідна наявність 2 великих або 1 великого й 2 малих або 4 малих критеріїв.
Клінічні прояви та їх тяжкість у дітей із СГС змінюються й можуть спостерігатися в будь-якому віці (R. Grachame, 1999). Діти направляються до ортопеда, ревматолога, дитячого ревматолога, педіатра, терапевта, фізіотерапевта з широким діапазоном травматичних або нетравматичних хворобливих скарг.
Нервово-м'язові та скелетно-м'язові ускладнення й клінічні прояви, які спостерігаються у дітей з синдромом гіпермобільності суглобів (адаптовано по R. Keer, R. Grahame, 2003, з доповненнями)
Гострі або травматичні
- розтягнення зв'язок;
- пошкодження:
- рецидивуючі пошкодження гомілковоступневого суглоба;
- колінного суглоба, розриви меніска;
- гострі або рецидивуючі вивихи/підвивихи:
- плечовий суглоб;
- надколінок;
- п'ястно-фаланговий суглоб;
- травматичний артрит/синовіїт;
- забій;
- переломи.
Хронічні або атравматичні
- ревматизм м'яких тканин:
- тендовагініт;
- синовіїт;
- ювенільний епізодичний артрит/синовіїт;
- бурсит;
- біль у колінних суглобах;
- біль у спині – грудний або поперековий відділ;
- сколіоз;
- хронічні розповсюджені скелетно-м'язові больові синдроми;
- компресійно-корінцеві синдроми;
- плоскостопість та біль у гомілковостопному суглобі;
- неспецифічна артралгія.
СГС разом із іншими проявами дисплазії має низку характерних клінічних ознак. Для молодих пацієнтів із СГС типові поліартралгії, при цьому фактор зв'язку з фізичним навантаженням на суглоби має менше значення. Провокуючими чинниками щодо артралгій можуть бути психоемоційний стрес, метереологічні умови, фаза менструального циклу, перенесене гостре респіраторне захворювання. Істотне значення в ґенезі поліартралгій у пацієнтів із СГС має стан пропріоцептивної чутливості, порушення якої може спостерігатися при гіпермобільності.
Найпоширенішим варіантом прояву СГС у будь-якому віці є олігоартралгії, особливо артралгії колінних суглобів. Причиною больового синдрому в цьому випадку є чутливість до навантаження опорних суглобів, помірні ортопедичні порушення (дисплазія тазостегнових суглобів, поздовжня й поперечна плоскостопість), що нерідко виявляються в осіб із СГС.
Підвивихи суглобів (переважно гомілковостопних та колінних) типові для молодих пацієнтів зі СГС, які знають про свою схильність до травм і самостійно вживають профілактичні заходи (носять взуття з високою шнурівкою, уникають травматичних ситуацій).
Рецидивуючий випіт у суглоб як прояв СГС спостерігається нечасто, проте створює діагностичні труднощі, коли для виключення запальної артропатії необхідно використовувати набір лабораторних та інструментальних методів обстеження, включаючи діагностичну пункцію суглоба. Характерною рисою випоту в суглоб (зазвичай, колінний) при СГС є безпосередній зв'язок із травмою, незапальний характер синовіальної рідини та швидкий зворотний розвиток. Згодом у цих пацієнтів може розвиватися стійка артралгія травмованого колінного суглоба, пов'язана з посттравматичними змінами.
Хрускіт суглобів без болючих відчуттів – часто єдиний прояв гіпермобільності, проте без больових відчуттів він не є ознакою патології, а пов'язаний із нерівномірним ковзанням сухожиль щодо кісткових виступів у ділянці суглобів і не вимагає лікування. Дорсалгії, що нерідко поєднуються зі сколіотичною хворобою та спондилолістезом, спостерігаються в пацієнтів із СГС у будь-якому віці.
Симптоматична плоскостопість (поздовжня, поперечна й комбінована) протягом тривалого часу може бути єдиним проявом СГС, особливо в підлітків та молодих жінок. Характерною ознакою є «втома ніг» наприкінці дня, неможливість носити взуття на високих підборах або зовсім без них. У більш старшому віці часто розвиваються ортопедичні ускладнення плоскостопості: молоточкоподібна деформація пальців стоп, hallux valgus, вторинний артроз гомілковостопних суглобів.
Дисплазія сполучної тканини може призвести до серйозних ускладнень. Найбільшим є ризик виникнення неповноцінності зв'язкового апарату як клінічної маніфестації цієї патології у дітей, відносний ризик розвитку якої становить 4,8, дисплазії суглобів – 3,9, деформації хребта – 6,9, системних порушень скелета – 6,2 (С.О. Гур'єв, 2001). Важливість зазначеної проблеми полягає в тому, що з віком у цих пацієнтів формуються множинні патологічні синдроми й захворювання, в основі яких лежить неповноцінність сполучної тканини. Згідно з літературними даними дисплазія може бути причиною розвитку ранньої дегенерації суглобового хряща, запальних захворювань суглобів, прогресування з віком дегенерації міжхребцевих дисків, остеоартрозів.
Таким чином, дисплазія сполучної тканини є поширеною причиною незапального суглобового синдрому в дітей та підлітків. Синдром гіпермобільності суглобів та дисплазія в цілому можуть зумовлювати формування вже в підлітковому віці патології, яка може призвести до раннього розвитку захворювань опорно-рухового апарату та інвалідизації. З огляду на це рання діагностика зазначеної патології та комплекс лікувально-профілактичних заходів сприятимуть покращанню якості життя не лише дітей та підлітків, а й дорослого населення.
Питання профілактики та лікування синдрому гіпермобільності суглобів будуть висвітлені у наступному тематичному номері.
 Киста яичника, или «у страха глаза велики»
Киста яичника, или «у страха глаза велики»
 Синдромы и заболевания в нефрологии и урологии, требующие неотложной помощи
Синдромы и заболевания в нефрологии и урологии, требующие неотложной помощиПочечная колика
 Молочная железа – гордость и красота или источник неприятностей? (Часть 1)
Молочная железа – гордость и красота или источник неприятностей? (Часть 1)
 Этиопатогенез, клиника, диагностика и лечение соматотропной недостаточности в детском возрасте
Этиопатогенез, клиника, диагностика и лечение соматотропной недостаточности в детском возрасте
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення
