- Головна
- /
- Статті
- /
- Кардіологія
- /
- Пролапс мітрального клапана: хвороба чи анатомічна аномалія?
Пролапс мітрального клапана: хвороба чи анатомічна аномалія?
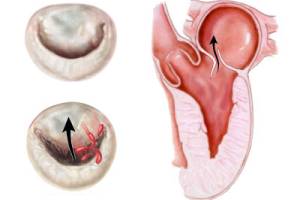
Пролапс мітрального клапана (ПМК) – один із тих станів, з якими лікарі стикаються досить часто, але не завжди знають, як вести таких хворих. До того ж досі триває дискусія щодо того, вважати ПМК аномалією, що не потребує активної лікувальної тактики, чи хворобою, що вимагає обов'язкового медичного втручання.
Розставити крапки над «і» в цьому питанні допомогла кандидат медичних наук Ю.О. Марценюк (кафедра педіатрії № 2 з курсом медичної генетики та неонатології Національного медичного університету ім. О.О. Богомольця). Її доповідь «Сучасні погляди на діагностику пролапсу мітрального клапана у дітей», підготовлена в співавторстві з професорами О.П. Волосовцем та С.П. Кривопустовим, викликала значний інтерес у лікарів – учасників науково-практичної конференції «Сучасна педіатрія. Проблеми та перспективи», що проходила 18-19 січня в Харкові.
ПМК – це патологічний стан, що характеризується аномальним прогинанням у ліве передсердя однієї чи обох стулок мітрального клапана (МК) під час систоли лівого шлуночка (ЛШ).
Історія вивчення проблеми ПМК розпочалася ще в позаминулому столітті, коли в 1887 р. Guffer та Borbillon уперше описали аускультативний феномен середньосистолічного клацання. Проте безпосередню причину систолічного клацання та пізнього систолічного шуму з'ясували лише через кілька десятиліть лікарі J. Barlow та W. Pocock, які в 1963-1968 рр. проводили ангіографічні обстеження хворих із цим феноменом (синдром Барлоу).
Термін «пролапс мітрального клапана» вперше запропонував доктор J. Grilley.
Зважаючи на те що значний відсоток людей із ПМК мають численні та різноманітні клінічні симптоми, асоційовані з пролапсом, інколи використовують і термін «синдром пролапсу мітрального клапана».
Згідно з МКХ 10-го перегляду ПМК виділено в окрему нозологічну форму, що у складі неревматичних уражень МК належить до морфологічної групи некоронарогенних захворювань серця. Поширеність ПМК у нашій країні за даними різних авторів коливається від 1,1 до 38%. Така розбіжність у показниках пов'язана з відмінністю методів та критеріїв діагностики цієї патології. За даними сучасної світової медичної літератури поширеність ПМК у популяції не перевищує 5% (C. Mira, 2001).
Незважаючи на значне поширення ПМК та багаторічний інтерес клініцистів та вчених до цієї проблеми, на сьогодні немає одностайної думки щодо клініко-гемодинамічного значення цієї патології. Крім того, педіатри недостатньо ознайомлені з критеріями діагностики ПМК, тому в Україні спостерігається значна гіпердіагностика цього синдрому. На жаль, на сьогодні в нашій країні відсутня єдина схема ведення та диспансеризації дітей із ПМК. У більшості випадків використовується одноманітна лікувальна тактика незалежно від форми патології, що, з одного боку, призводить до недооцінки можливих важких ускладнень ПМК, а з іншого – до гіпердіагностики з невиправданими обмеженнями активного способу життя дітей зазначеної групи.
Класифікація
Виділяють первинний ПМК (ідіопатичний), що має нозологічну самостійність, та вторинний, що є ускладненням або одним із проявів кардіального захворювання (ревматизму, неревматичного міокардиту, інфекційного ендокардиту, кардіоміопатії тощо) або спадкового захворювання сполучної тканини (синдром Марфана, Елерса-Данлоса тощо).
У сучасній зарубіжній медичній практиці використовується класифікація ПМК, в основу якої покладено ступінь міксоматозу МК (C.M. Schanwell, 2001):
• класичний ПМК – з потовщенням стулки МК ≥5 мм;
• некласичний ПМК – з потовщенням стулки МК <5 мм.
Для оцінки ступеня міксоматозної дегенерації Я.А. Сторожакова запропонувала таку класифікацію (1997):
• І ступінь – потовщення стулки або стулок на 3-5 мм, змикання стулок не порушене;
• ІІ ступінь – потовщення на 5-8 мм, подовження стулок, глибина пролабування понад 10 мм, розтягування хорд, можливі поодинокі їх розриви, мітральне кільце помірно розширене, змикання порушене;
• ІІІ ступінь – потовщення стулок понад 8 мм, їх подовження, максимальна глибина пролабування, численні розриви хорд, значне розширення мітрального кільця, змикання відсутнє, систолічна сепарація стулок, можливий багатоклапанний пролапс, розширення кореня аорти.
У 1986 р. на основі Фремінгемського дослідження були запропоновані діагностичні критерії первинного ПМК: головні, додаткові та неспецифічні. Наявність двох головних критеріїв, тобто поєднання аускультативних та ехокардіографічних ознак, дає змогу переконливо говорити про первинний ПМК. Діагноз ПМК може бути встановлено при наявності одного головного і кількох додаткових критеріїв.
Критерії діагностики
Фремінгемські критерії (1986):
• Головні:
– аускультативні – середньо- та пізньосистолічне клацання в поєднанні з пізньосистолічним шумом; середньо-, пізньосистолічне клацання на верхівці, ізольований пізньосистолічний шум на верхівці;
– аускультація у поєднанні з ехокардіографією (ЕхоКГ) – голосистолічний шум мітральної регургітації та відповідний ехокардіографічний критерій;
– ехокардіографічні – зміщення септальних стулок в систолу поза точкою коаптації, у проекції довгої осі ЛШ та в чотирикамерній проекції з верхівки; пізньосистолічне пролабування понад 3 мм.
• Додаткові:
– анамнестичні – невротичні прояви, психоемоційна лабільність, наявність ПМК серед родичів І ст.;
– аускультативні – непостійне середньо-, пізньосистолічне клацання на верхівці;
– клінічні – знижена маса тіла, астенічна конституція, знижений артеріальний тиск, ознаки диспластичного розвитку;
– рентгенографічні – малі розміри серця, вибухання дуги легеневої артерії;
– ехокардіографічні – пізньосистолічний (2 мм) чи голосистолічний (3 мм) пролапс у поєднанні з критеріями двомірної ЕхоКГ; систолічне прогинання стулок за лінію коаптації у чотирикамерній проекції.
• Неспецифічні:
– клінічні – біль у грудній клітині, слабкість, запаморочення, задишка, серцебиття, напади страху;
– електрокардіографічні – ізольована інверсія зубця Т у відведеннях ІІ, ІІІ, аVF або в поєднанні з інверсією у відведеннях
V5-6;
– ехокардіографічні – ізольоване помірне систолічне прогинання мітральних стулок у чотирикамерній проекції;
– холтерівський моніторинг – передсердні та шлуночкові (поодинокі, групові) екстрасистоли.
Одним із основних критеріїв клінічної діагностики ПМК є аускультація. У більшості випадків виявляється апікальний систолічний шум і/або ізольоване систолічне клацання, інтенсивність якого збільшується у вертикальному положенні дитини, при фізичному навантаженні, психоемоційному напруженні. Клацання вислуховують над обмеженою ділянкою серця, частіше на верхівці або в точці Боткіна-Ерба, вони не проводяться за межі серця і не перевищують за гучністю другий тон.
Клацання вислуховується в середній та пізній частинах систоли, часто в поєднанні з пізньосистолічним шумом. Генез клацання пов'язують зі швидким та інтенсивним натягненням подовжених хорд при максимальному пролабуванні стулок МК у порожнину лівого передсердя.
Шум при ПМК виявляється в середині або наприкінці систоли та має вібраційний музичний тембр. Генез телесистолічного шуму пов'язаний із пізнім пролабуванням та невеликою регургітацією крові в ліве передсердя наприкінці систоли.
Що покращує вислуховування систолічного клацання/шуму при ПМК? По-перше, використання фази напруження при пробі Вальсальви, по-друге, перехід пацієнта в положення стоячи. Останнім часом дискутується питання, чи можливе при ПМК діастолічне клацання. Всупереч традиційним уявленням – так, можливе. У 5-15% при ПМК має місце протодіастолічний щиголь за рахунок балоноподібного випинання стулки у протилежному напрямку (S. Mangione, 2004).
Чи можливий щиголь при ПМК на початку систоли? Як правило, ні. Систолічне клацання можливе лише в середині чи наприкінці систоли. Ранні систолічні клацання мають інше походження – це надходження крові в аорту чи легеневу артерію.
Ехокардіографія
Безумовно, основним методом діагностики ПМК є ЕхоКГ, що дає змогу встановити ступінь пролабування стулки (стулок) МК, наявність та ступінь міксоматозної дегенерації і мітральної регургітації (рис.).
За ехокардіографічними показниками виділяють три ступені ПМК:
• І ст. – прогинання стулок на 3-6 мм;
• ІІ ст. – 6-9 мм;
• ІІІ ст. – понад 9 мм.
Надзвичайно важливо визначити гемодинамічне значення ПМК, тобто наявність регургітації. Доплерографія МК дає змогу кількісно оцінити трансмітральний кровоплин та функцію клапана. Недостатність МК діагностують за наявністю турбулентного систолічного потоку поза стулкою клапана в лівому передсерді. Виділяють такі градації мітральної регургітації:
• І ст. (+) – систолічний регургітуючий потік у ділянці, що прилягає до МК;
• ІІ ст. (++) – систолічний регургітуючий потік поширюється на 1/3 порожнини лівого передсердя;
• ІІІ ст. (+++) – систолічний регургітуючий потік поширюється на половину порожнини лівого передсердя;
• ІV ст. (++++) – систолічний регургітуючий потік поширюється на переважну частину порожнини лівого передсердя.
Здебільшого регургітація не перевищує І-ІІ ст., значного вираження вона досягає лише при ПМК ІІІ ст. (у разі прогинання стулок понад 10 мм), відриві хорди чи вираженій дилатації атріовентрикулярного кільця.
Важливо усунути технічні помилки проведення ЕхоКГ, особливо для запобігання помилково позитивних результатів дослідження. Потрібно обов'язково проводити паралелі між даними ЕхоКГ та результатами клінічного дослідження для виключення можливості гіпердіагностики німих форм ПМК.
Найпоширенішими помилками, що призводять до гіпердіагностики ПМК, є використання лише аускультації чи одномірної ЕхоКГ, некоректні ехокардіографічні вимірювання, відсутність підтвердження ПМК у різних площинах сканування.
Неприпустимо використовувати лише М-режим діагностики, його обов'язково слід доповнювати В-скануванням та допплерографією. Одномірна ЕхоКГ проводиться в другій стандартній позиції. Як правило, МК виявляють при розташуванні датчика в III-IV міжребір'ї по лівій парастернальній лінії.
Ехокардіографічну характеристику МК у двомірному режимі необхідно здійснювати на основі вивчення кількох стандартних позицій. Так, слід використовувати парастернальну проекцію довгої осі ЛШ, парастернальну проекцію короткої осі ЛШ на рівні МК, проекцію чотирьох камер із верхівки на рівні мітральних стулок, проекцію чотирьох камер із верхівки на рівні папілярних м'язів.
Помилково позитивні результати («псевдопролапси») можуть мати місце й при надмірно високому розміщенні датчика, коли стулки МК у систолу і в нормі здійснюють рух назад. Низьке розташування датчика також хибне.
На вираженість пролабування стулок впливає і ступінь наповнення ЛШ кров'ю та його кінцевий діастолічний об'єм. Чим вищою є частота серцевих скорочень і чим меншим є наповнення ЛШ (дегідратація), тим більше всі компоненти ЛШ наближаються в систолу, менше натягнення хорд, що сприяє більшому пролабуванню. В таких випадках має місце гіпердіагностика ПМК (наприклад, при тахікардії, гіперкінезії, гіповолемії тощо).
Ведення дітей із ПМК
Відносно ведення дітей із ПМК слід звернути увагу на те, що діти з первинним безсимптомним ПМК без мітральної регургітації не потребують лікування. Батькам цієї групи дітей потрібно пояснити, що прогноз цього захворювання сприятливий, а отже, обмежувати фізичне навантаження у цих дітей не слід.
Дітям з аускультативною формою ПМК, що супроводжується регургітацією, підтвердженою за допомогою допплеркардіографії, обов'язково проводять вторинну профілактику інфекційного ендокардиту. До речі, транзиторна бактеріємія, зумовлена зеленячим стрептококом із ротової порожнини, трапляється у 18-85% випадків екстракції зуба та періодонтальних процедур, що супроводжуються кровоточивістю ясен.
Від занять фізкультурою у загальній групі та спортом дітей із ПМК, що супроводжується мітральною регургітацією, шлуночковими аритміями, збільшенням інтервалу QТ, порушеннями процесів реполяризації, виникненням синкопальних станів, відсторонюють. На XXVI конференції BETHESDA (США, 1994) були затверджені «Рекомендації щодо участі в спортивних змаганнях осіб із ПМК». Згідно з цим документом брати участь у будь-яких спортивних змаганнях протипоказано за наявності в анамнезі синкоп аритмогенного ґенезу, раптової смерті серед родичів, пов'язаної з ПМК, рецидивів пароксизмальних суправентрикулярних тахікардій, особливо в разі їх збільшення на тлі фізичного навантаження, мітральної регургітації та тромбоемболії в анамнезі.
Отже, ПМК – актуальна проблема сучасної педіатрії. У практичній роботі дитячі кардіоревматологи мають використовувати вищезазначені критерії діагностики ПМК із акцентом на профілактику його гіпердіагностики. Слід звернути увагу на відсутність показань до лікування ПМК без регургітації у дітей за умови безсимптомного його перебігу. Відносно занять спортом та фізкультурою дітей із ПМК слід також враховувати вищезазначені рекомендації. Програма вторинної профілактики ендокардиту в дітей із ПМК має використовуватися як державний стандарт.
Підготувала Наталя Міщенко
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

 Антибиотикоассоциированные диареи
Антибиотикоассоциированные диареи
 Антибактериальная терапия: проблемы и решения
Антибактериальная терапия: проблемы и решения
 Антибиотикоассоциированные диареи: современный взгляд на проблему
Антибиотикоассоциированные диареи: современный взгляд на проблему
 Атипові варіанти ішемічного інсульту
Атипові варіанти ішемічного інсульту