- Головна
- /
- Статті
- /
- Кардіологія
- /
- Особенности сердечно-легочной реанимации у детей
Особенности сердечно-легочной реанимации у детей
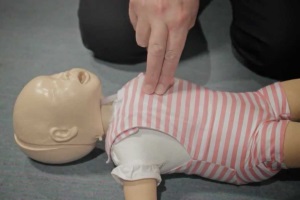
Особенности сердечно-легочной реанимации у детей разных возрастов, рекомендованные Европейским советом по реанимации*, были опубликованы в ноябре 2005 года в трех зарубежных журналах: Resuscitation, Circulation и Pediatrics.
Тот, кто спас одну жизнь, спас целый мир
Mishnah Sanhedrin
тематический номер: ПЕДИАТРИЯ, АКУШЕРСТВО, ГИНЕКОЛОГИЯ
Последовательность реанимационных мероприятий у детей в общих чертах сходна с таковой у взрослых, но при проведении мероприятий по поддержанию жизни у детей (ABC) особое внимание уделяется пунктам А и В. Если реанимация взрослых основана на факте первичности сердечной недостаточности, то у ребенка остановка сердца – это финал процесса постепенного угасания физиологических функций организма, инициированного, как правило, дыхательной недостаточностью. Первичная остановка сердца очень редка, желудочковая фибрилляция и тахикардия являются ее причинами менее чем в 15% случаев. Многие дети имеют относительно длинную фазу «предостановки», что и определяет необходимость ранней диагностики данной фазы.
Педиатрическая реанимация слагается из двух этапов, которые представлены в виде схем-алгоритмов (рис. 1, 2).
Восстановление проходимости дыхательных путей (ДП) у пациентов с потерей сознания направлено на уменьшение обструкции, частой причиной которой является западение языка. Если тонус мышц нижней челюсти достаточный, то запрокидывание головы вызовет движение нижней челюсти вперед и откроет дыхательные пути (рис. 3). При отсутствии достаточного тонуса, запрокидывание головы нужно сочетать с выдвижением вперед нижней челюсти (рис. 4). Однако у детей грудного возраста существуют особенности выполнения этих манипуляций:
- не следует чрезмерно запрокидывать голову ребенка;
- не следует сжимать мягкие ткани подбородка, так как это может вызвать обструкцию дыхательных путей.
После освобождения дыхательных путей необходимо проверить, насколько эффективно дышит пациент: нужно присматриваться, прислушиваться, наблюдать за движениями его грудной клетки и живота. Часто восстановления проходимости дыхательных путей и ее поддержания бывает достаточно для того, чтобы пациент в последующем дышал эффективно.
Особенность проведения искусственной вентиляции легких у детей раннего возраста определяется тем, что маленький диаметр дыхательных путей ребенка обеспечивает большое сопротивление потоку вдыхаемого воздуха. Для минимизации повышения давления в воздухоносных путях и предупреждения перерастяжения желудка вдохи должны быть медленными, а частота дыхательных циклов определяется возрастом (табл. 1). Достаточный объем каждого вдоха – это объем, обеспечивающий адекватные движения грудной клетки.
Убедиться в адекватности дыхания, наличии кашля, движений, пульса. Если присутствуют признаки циркуляции – продолжить дыхательную поддержку, если циркуляции нет – начать непрямой массаж сердца.
У детей до года, оказывающий помощь, своим ртом плотно и герметично захватывает нос и рот ребенка (рис. 5), у старших детей реанимирующий предварительно двумя пальцами зажимает нос пациента и своим ртом накрывает его рот (рис. 6).
В детской практике остановка сердца обычно вторична по отношению к обструкции дыхательных путей, которую чаще всего вызывают инородное тело, инфекция или аллергический процес, приводящие к отеку дыхательных путей. Очень важна дифференциальная диагностика между обструкцией дыхательных путей, вызванной инородным телом, и инфекцией. На фоне инфекции действия по удалению инородного тела опасны, так как могут привести к ненужной задержке в транспортировке и лечении пациента. У пациентов без цианоза, с адекватной вентиляцией следует стимулировать кашель, нецелесообразно использовать искусственное дыхание.
Методика устранения обструкции дыхательных путей, вызванной инородным телом, зависит от возраста ребенка. Очистку пальцем верхних дыхательных путей вслепую у детей не рекомендуют использовать, так как в этот момент можно протолкнуть инородное тело глубже. Если инородное тело видно, его можно удалить, используя зажим Келли или пинцет Меджила. Надавливание на живот не рекомендуют применять у детей до года, поскольку при этом существует угроза повреждения органов брюшной полости, особенно печени. Ребенку в этом возрасте можно оказать помощь, удерживая его на руке в позиции «всадника» с головой, опущенной ниже туловища (рис. 7). Голову ребенка поддерживают рукой вокруг нижней челюсти и грудной клетки. По спине между лопатками быстро наносят четыре удара проксимальной частью ладони. Затем ребенка укладывают на спину так, чтобы голова пострадавшего была ниже туловища в течение всего приема и выполняют четыре надавливания на грудную клетку. Если ребенок слишком крупный, чтобы поместить его на предплечье, его помещают на бедре так, чтобы голова находилась ниже туловища. После очистки дыхательных путей и восстановления их свободной проходимости при отсутствии спонтанного дыхания начинают искусственную вентиляцию легких. У детей старшего возраста или взрослых при обструкции дыхательных путей инородным телом рекомендуют использовать прием Хеймлиха – серию субдиафрагмальных надавливаний (рис. 8).
Неотложная крикотиреотомия – один из вариантов поддержания проходимости дыхательных путей у больных, которым не удается интубировать трахею.
Как только дыхательные пути освобождены и выполнено два пробных дыхательных движения, необходимо установить, была ли у ребенка только остановка дыхания или одновременно была и остановка сердца – определяют пульс на крупных артериях.
У детей до года пульс оценивается на плечевой артерии (рис. 9), т. к. короткая и широкая шея младенца делает затруднительным быстрый поиск сонной артерии. У детей старшего возраста, как и у взрослых, пульс оценивается на сонной артерии (рис. 10). Когда у ребенка определяется пульс, но нет эффективной вентиляции, проводится только искусственное дыхание. Отсутствие пульса является показанием к проведению искусственного кровообращения с помощью закрытого массажа сердца. Закрытый массаж сердца никогда не должен выполняться без искусственной вентиляции.
Рекомендуемая область сдавления грудной клетки у новорожденных и грудных детей – на ширину пальца ниже пересечения межсосковой линии и грудины. У детей до года используют две методики выполнения закрытого массажа сердца:
- расположение двух или трех пальцев на груди (рис. 11);
- охватывание грудной клетки ребенка с формированием ригидной поверхности из четырех пальцев на спине и использование больших пальцев для выполнения компрессий.
Амплитуда компрессий составляет примерно 1/3-1/2 от переднезаднего размера грудной клетки ребенка (табл. 2).
Если ребенок большой и три пальца не создают адекватной компрессии, то для проведения закрытого массажа сердца нужно использовать проксимальную часть ладонной поверхности кисти одной или двух рук (рис. 12). Скорость компрессий и соотношение их к дыханию зависит от возраста ребенка (табл. 2). Механические приборы для компрессии грудной клетки интенсивно использовались у взрослых, но не у детей в связи с очень большим количеством осложнений.
Прекардиальный удар никогда не следует применять в педиатрической практике. У старших детей и взрослых его рассматривают как необязательный прием, когда у пациента отсутствует пульс, а дефибриллятор быстро использовать невозможно.
В течение сердечно-легочной реанимации (СЛР) важно быстро обеспечить доступ к венозному руслу. Центральный венозный доступ предпочтительнее периферического, так как становится возможной значительная задержка циркуляции лекарств, введенных через периферическую вену, хотя дозы препаратов одинаковы.
Внутривенный доступ производится следующим образом.
Дети младше 5 лет:
- первая попытка – периферическая линия, если нет успеха в течение 90 секунд – внутрикостная линия;
- позднее – центральная линия (бедренная, внутренняя и наружная яремные вены, подключичная), венесекция подкожной вены голени.
Дети старше 5 лет:
- первая попытка – периферическая линия;
- вторая попытка – центральная линия или венесекция подкожной вены голени.
Все медикаменты, используемые в течение СЛР, и все жидкости, включая цельную кровь, могут быть введены внутрикостно. Стандартную иглу 16-18G, иглу для спинальной пункции со стилетом или костномозговую иглу вводят в переднюю поверхность большеберцовой кости на 1-3 см ниже ее бугристости.
Иглу направляют под углом 90 градусов к медиальной поверхности большеберцовой кости, чтобы не повредить эпифиз.
Эндотрахеальный доступ. Препараты для СЛР, включая лидокаин, адреналин, атропин, налоксон могут быть введены в эндотрахеальную трубку. Не рекомендуют вводить эндотрахеально ионизированные медикаменты, такие как сода или кальция хлорид. Полный объем жидкости, введенный в трахею, не должен превышать 10 мл у взрослых или 5 мл у детей до 1 года.
Медикаментозная терапия во время СЛР у детей:
- будь уверен в том, что медикаментозная терапия действительно показана;
- понимай роль применяемых препаратов;
- удостоверься в правильности назначения и дозировки препарата;
- документируй все вмешательства.
Адреномиметики. Мозговое и коронарное кровообращение при СЛР зависит от степени спазма периферических сосудов и может быть увеличено при использовании адреномиметиков. Мнения о необходимых дозах адреналина при СЛР до сих пор противоречивы. Показаниями к применению являются: асистолия, симптоматическая брадикардия на фоне вентиляции и кислородотерапии, гипотензия, не связанная с гиповолемией. В настоящее время доза адреналина, рекомендуемая Американской ассоциацией сердца, составляет 10 мкг/кг массы тела, вводимые каждые 5 минут, возможно повышение обычной и рекомендуемой дозы до 200 мкг/кг.
Натрия гидрокарбонат. Использование соды при СЛР в настоящее время – один из самых спорных вопросов. Адекватная альвеолярная вентиляция должна быть начата до введения препарата. Показаниями для применения натрия гидрокарбоната таковы: тяжелый метаболический ацидоз, СЛР более 10 минут, гиперкалиемия, передозировка трициклических антидепрессантов. Если газовый состав крови неизвестен, начальная доза – 1 мэкв/кг массы тела, затем по 0,5 мэкв/кг каждые 10 минут продолжающейся остановки сердца.
Кальция хлорид. Основное показание для использования кальция – остановка сердца у пациентов с гипокальциемией, гиперкалиемией, гипермагниемией или передозировкой блокаторов кальциевых каналов. Рекомендуемые дозы – 5-7 мг/кг массы тела элементарного кальция (100 мг/кг 10% кальция хлорида)
Атропин показан при асистолии, электромеханической диссоциации сердца, брадикардии с гипотензией, эктопическом ритме желудочков, АV-блокаде II-III степени, медленных идиовентрикулярных ритмах. Атропин не следует использовать, когда тахикардия нежелательна. Рекомендуемая доза – 0,02 мг/кг массы тела.
Глюкоза. Из-за возможных неблагоприятных эффектов гипергликемии на мозг введение глюкозы во время ишемии при СЛР должно быть использовано только у пациентов с документированной гипогликемией. Доза – 0,5-1 г/кг массы тела в концентрации не более 25% в течение более 20 минут.
Фибрилляция желудочков
Фибрилляция желудочков и желудочковая тахикардия – нетипичные для детей виды остановки кровообращения. Желудочковая аритмия более часто встречается у подростков и пациентов с врожденными заболеваниями сердца. Если все-таки наблюдается фибрилляция, необходимо попытаться сделать дефибрилляцию как можно скорее. Если время, прошедшее с момента остановки сердца, неизвестно, то в качестве первой меры рекомендуется СЛР минимум в течение двух минут. Для успеха дефибрилляции важен размер электрода и его расположение. Размер электрода для взрослых – 13 см в диаметре, для детей старшего возраста – 8 см, для грудных детей – 4,5 см. Один электрод размещают справа от грудины ниже ключицы, другой – ниже и левее левого соска. Между электродами и кожей должен быть слой крема, солевого раствора, мыла.
Алгоритм лечения следующий:
- дефибрилляция, три разряда подряд (4 > 4 > 4 Дж/кг);
- адреналин 0,01 мг/кг в/в или 0,1 мг/кг эндотрахеально;
- дефибрилляция – 4 Дж/кг;
- лидокаин 1 мг/кг;
- дефибрилляция – 4 Дж/кг;
- адреналин 0,1 мг/кг в/в;
- дефибрилляция – 4 Дж/кг;
- бретилиум 5 мг/кг.
Электромеханическая диссоциация и асистолия
- Идентификация и устранение причины (напряженный пневмоторакс, гипоксемия, гипотермия, гиповолемия, ацидоз, тампонада, гипогликемия).
- ABC, кислород, СЛР.
- Сосудистый или в/костный доступ.
- Первая доза адреналина – 0,01 мг/кг.
- Последующие дозы адреналина – 0,1 мг/кг каждые 3-5 минут.
Пароксизмальная тахикардия (грудные дети >220 уд/мин, старшие >180 уд/мин)
- ABC, кислород.
- Сосудистый доступ.
- Аденозин 0,01 – 0,02 мг/кг (максимально 12 мг).
- Болюсно быстро 2-5 мл физраствора.
- Синхронизирующая кардиоверсия (0,5-1 Дж/кг).
Синусовая тахикардия (грудные дети – 150-200 уд/мин, старшие – 120-180 уд/мин)
- ABC, кислород.
- Идентификация и устранение причины (лихорадка, шок, боль, гипоксия, гиповолемия, пневмоторакс, тампонада, ацидоз).
- Инфузионная поддержка.
Симптоматическая брадикардия
- ABC, кислород, СЛР.
- СЛР, если ЧСС<60 и слабая перфузия.
- Сосудистый или в/костный доступ.
- Адреналин – 0,01 мг/кг.
- Атропин 0,02 мг/кг (можно повторить еще 1 раз через 5 минут).
- Чрескожная или эзофагальная кардиостимуляция
Показания к прекращению реанимационных мероприятий
Вопрос о продолжительности реанимационных мероприятий и прекращении их у детей в Украине нигде и никогда не обсуждался. Перед врачами нередко стоит вопрос реанимировать или не реанимировать ребенка, особенно, когда перед окончательной остановкой сердца был длительный предостановочный период интенсивной терапии и все резервы организма уже исчерпаны. В мировой литературе этому вопросу также уделяется крайне мало внимания, поэтому остановимся на этом подробнее. На семинаре по сердечно-легочной реанимации у детей в Зальцбурге (2002) рассматривался вопрос о показаниях к прекращению реанимационных мероприятий, которые затем были приняты в США. Основные показания состоят в следующем.
Убедившись в том, что реанимация не всегда обеспечивает пациенту полноценную жизнедеятельность в последующем, Национальный управляющий комитет Америки постановил: «Основная задача сердечно-легочной реанимации – предупреждение внезапной, неожиданной смерти». СЛР можно не проводить у безнадежных, терминальных пациентов, если смерть от определенного заболевания ожидаема и прогнозируема, а реанимационные мероприятия потенциально бесполезны при остановке сердечной деятельности у таких больных. Реанимация в таких условиях может быть расценена как насилие над человеком, отказ ему в праве умереть своей смертью. Противопоказания к реанимации могут быть записаны в индивидуальной карточке пациента «не реанимировать». Эти сведения передают в службу скорой помощи, что дает право докторам или парамедикам не проводить СЛР на месте происшествия. В педиатрической практике принятие такого сложного решения в случаях с терминально больными детьми возлагается на их родителей. При этом вопрос всегда рассматривается в интересах пациента, и решение принимается с позиции того, что выбрал бы ребенок, если бы был компетентен.
- Реанимирующий должен соблюдать права ребенка и родителей, границы родительских прав в обеспечении благополучия ребенка.
- В случае конфликтной ситуации по вопросу продолжения СЛР профессионал должен прибегнуть к помощи судебных и высших медицинских органов, для того чтобы убедиться, что все действия были направлены на благо ребенка.
- Правильное ведение постреанимационного периода важно даже в тех случаях, когда результат по восстановлению церебральной и кардиопульмональной функции безуспешен. Постмортальное обследование и использование органов с целью трансплантации остаются привилегией семьи ребенка.
СЛР необходимо проводить до тех пор, пока не принят специальный приказ не реанимировать, не записан в истории болезни или пока не будет установлена связь с семейным врачом, знающим особенности заболевания у пациента. Возможный исход реанимации должен принимать во внимание:
- предшествующую историю болезни;
- потенциальное качество последующей жизни;
- законные права пациента, включающие желание жить;
- права пациента, относящиеся к пониманию процесса болезни, возможности лечения, риска, успеха терапии и прогноза.
Отсутствие неврологических функций и смерть мозга не должны быть использованы как критерии для отказа от СЛР.
Заключение
СЛР – очень интересный и актуальный вопрос в медицине критических состояний.
Сердечно-легочная реанимация и дальнейшее поддержание жизнедеятельности у детей должны быть частью интегративной социальной системы. Только при таком подходе можно правильно организовать своевременную и полноценную помощь пациентам. А для этого необходимо четкое функционирование следующих систем:
- санитарно-просветительная работа о предупреждении травм у детей;
- базисный уровень жизнеобеспечения у детей (догоспитальная помощь);
- возможность простого и быстрого вызова детской реанимационной бригады;
- высококвалифицированное поддержание жизнедеятельности (госпитальная, узкоспециализированная помощь);
- интенсивная терапия постреанимационной болезни у детей.
* Biarent D. Bingham R. Richmond S. et.al. European Resuscitation Council Guidelines for Resuscitation 2005. Section 6. Pediatric life support.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

 Особенности сердечно-легочной реанимации у детей
Особенности сердечно-легочной реанимации у детей
 Тромбоэмболия легочной артерии: дискуссия продолжается
Тромбоэмболия легочной артерии: дискуссия продолжается
 Проникающие ранения грудной клетки
Проникающие ранения грудной клетки
 Легочные эозинофилии
Легочные эозинофилии