Место лапароскопии при онкогинекологической патологии
Читателю предлагается перевод доклада профессора Д. Кёрлё, прочитанного на съезде французских гинекологических и тазовых хирургов в мае 2006 г. в Ниме*. Профессор Д. Кёрлё – достойный преемник одного из столпов французской и мировой онкогинекологии Даниэля Даржана.
Публикация актуальна, так как вся отечественная клиническая практика должна ориентироваться на критерии доказательной медицины и настойчиво внедряться в здравоохранение Украины.
На конференции, прошедшей в июне 2006 г. в Киеве, после выступления итальянского коллеги A. Di Gregorio, поделившегося своим опытом лапароскопических вмешательств на органах репродуктивной системы, в том числе при онкопатологии, украинские онкогинекологи задавали однотипные вопросы, суть которых сводилась к следующему: не считает ли докладчик использование лапароскопии при онкозаболеваниях органов малого таза неадекватным подходом из-за потенциального риска диссеминации опухолевых клеток в условиях пневмоперитонеума? Содержание доклада Д. Кёрлё позволит читателю оценить глубину и широту его клинических и научных интересов, а также ответит на вопросы украинских хирургов и послужит стимулом для развития онкогинекологии в нашей стране.
А.Ф. Ефименко, заведующий отделением оперативной гинекологии клиники «Медиком»
Лапароскопические вмешательства при гинекологических онкологических заболеваниях хирурги начали практиковать в конце 80-х годов во Франции и США благодаря усилиям Даниэля Даржана, Дэни Кёрлё, Эрика Леблана и Джоеля Чилдерса [1]. Выживаемость пациенток в отдаленном периоде, а также оценка осложнений и недостатков подобных вмешательств на сегодняшний день достаточно глубоко изучены, но в то же время продолжается развитие многих новых подходов.
Лапароскопическая стадификация
Лапароскопическая трансперитонеальная лимфаденэктомия
Тазовая трансперитонеальная лимфаденэктомия (ТТПЛЭ) превратилась в рутинное вмешательство во многих медицинских центрах либо в качестве стадификационной хирургии, либо в виде этапа хирургического лечения при раке тела матки. Многочисленные независимые рандомизированные исследования продемонстрировали равноценность лапароскопической открытой хирургии с точки зрения количества удаленных лимфоузлов [2]. Оценивая удельный вес релапаротомий (РЛ) в связи с осложнениями лапароскопических лимфаденэктомий (ЛЛЭ), Д. Кёрлё упоминает о 7 случаях РЛ на 915 проведенных ЛЛЭ при 2% уровне интраоперационных и 2,9% послеоперационных осложнений, то есть частота конверсий составила лишь 1,8% [3]. По последним подсчетам, на 1000 вмешательств бригада хирургов Д. Кёрлё выполнила 757 тазовых трансперитонеальных лимфаденэктомий и 155 парааортальных трансперитонеальных лимфаденэктомий (ПАТПЛЭ), не имея ни одного летального случая (!), без лапаротомий по поводу сосудистых осложнений, без единого осложнения при введении троакаров.
Безусловно, что ПАТПЛЭ, будучи более сложными и требующими длительного обучения, должны и далее оставаться предметом клинических исследований, о чем свидетельствует ряд данных, представленных американскими и немецкими гинекологами [4, 5]. Ожирение не должно выступать противопоказанием для лапароскопии, так как при этом число удаленных лимфоузлов отнюдь не уменьшается. Реализуемость ЛЛЭ при ожирении достаточно высока, по крайней мере, у пациенток с индексом массы тела (ИМТ) ниже 35. И напротив, ТТПЛЭ и ПАТПЛЭ не удались лишь у 44% пациенток с ИМТ свыше 35. Тем не менее, учитывая невысокий уровень осложнений и существенное сокращение сроков госпитализации, данная оперативная техника заслуживает рассмотрения при вмешательствах даже у очень тучных пациенток [4, 6].
Идентификация сторожевых лимфоузлов
Удаление ограниченного числа лимфоузлов в определенной зоне логически требует минимального разреза. Более того, потребность в идентификации малокалиберных лимфатических каналов в глубине таза благоприятствовала распространению лапароскопии. Комбинирование изотопного слежения и введения метиленового синего позволили повысить уровень выявления до 90%, а развитие определительных зондов для эндоскопии сделало логически обоснованным и возможным проведение лапароскопий [7]. Лимфоузлы могут случайно обнаруживаться в эктопических зонах, например в общей подвздошной и парааортальной. В то же время понятие сторожевого лимфоузла в случаях макроскопической инвазии, при которых лимфоотток блокируется, концептуально неприменимо.
При раке шейки матки в ранних стадиях выявление позитивного сторожевого лимфоузла мотивирует:
- противопоказание к хирургическому вмешательству;
- показание к парааортальной лимфаденэктомии;
- проведение радио- и химиотерапии.
Вместе с тем первичного необнаружения сторожевых лимфоузлов еще недостаточно, а посему следует продлить диссекцию тазовых тканей в целях исключения ложноотрицательных результатов [8, 9].
При раке эндометрия ЛЛЭ сама по себе противоречива. Техника выявления сторожевых лимфоузлов в будущем может стать определяющим критерием в решении вопроса о проведении полной ЛЛЭ или отказа от нее. Обнаружение позитивного сторожевого лимфоузла должно служить показанием для проведения ПАТПЛЭ. Однако данный постулат требует дальнейшего изучения и обоснования. Кроме того, наилучшие точки введения контраста (цервикальная, подслизистая и гистероскопически контролируемая либо субсерозная и лапароскопически ассистируемая), пока четко не определены. Интрацервикальная инъекция обычно предпочитается большинством хирургов ввиду ее простоты [10], тогда как инъекция под контролем гистероскопии легко реализуема, потенциально более информативна, хотя технически более сложна [11].
Парацервикальная (параметральная) ЛЛЭ
Высокая частота мочевых функциональных нарушений и урологических осложнений при расширенных гистерэктомиях дала толчок развитию этого типа вмешательства в сторону уменьшения радикальности операций. Раковые опухоли небольших размеров сегодня удаляют путем выполнения радикальной гистерэктомии проксимального типа (модифицированной, II типа), не отмечая при этом возрастания уровня латеро-тазовых рецидивов. Однако подтвержденное существование микрометастатического поражения лимфоузлов либо лишь биологических маркеров наводит на мысль о рисках рецидивирования в долгосрочной перспективе [12]. Щадящая техника диссекции дистальной части парацервикса (nerve-sparing dissection) позволяет предупреждать подобные риски, не влияя на частоту урологических последствий. С другой стороны, комбинация радикальной проксимальной гистерэктомии и парацервикальной ЛЛЭ сохраняет одновременно как критерии радикальности, так и качество жизни. В подобных ситуациях, когда имеется потребность в осуществлении микрохирургической диссекции, лапароскопия является идеальным подходом [13]. М. Possover разработал и внедрил лапароскопическую технику функционального сохранения тазовой иннервации (в первую очередь сосудистой), выполняя ультрарадикальные иссечения матки влагалищным доступом [14].
Парааортальная экстраперитонеальная ЛЛЭ
Распространение ЛЛЭ на общую подвздошную и парааортальную области [15, 16] сочетает в себе одновременно и хирургический комфорт, и выигрыш для пациентки с точки зрения формирования новых спаек, что является основополагающим моментом для отбора пациенток – кандидаток на иссечение тканей пояснично-аортальной зоны [17]. Ведущим и главным осложнением при этом выступает формирование лимфоцеле, иногда гигантских размеров, которые могут быть предупреждены посредством марсупиализации ретроперитонеального пространства в конце оперативного вмешательства путем рассечения брюшины, обеспечивающего дренаж ретроперитонеального пространства в сторону большей (брюшной) полости.
При запущенных формах рака шейки матки отсутствие поражения зоны тазовых и парааортальных лимфоузлов позволяет избежать широкого распространения процесса. Именно диссекция до почечных сосудов практиковалась путем экстраперитонеального доступа слева, с 27% уровнем позитивности в серии из 111 пациенток. По нашему опыту, трехлетняя выживаемость достигает 80% в случаях Nodus-аортальных поражений, тогда как ганглионарная пораженность служит критерием высокого риска возникновения отдаленных метастазов и гибели пациенток [16].
Лапароскопическая оментэктомия и стадификация злокачественных поражений придатков
Визуальное обследование брюшной полости в условиях наличия возможности увеличения изображения, а также проведение мультифокальных биопсий брюшины – полноценные составляющие при установлении показаний для лапароскопии. Оментэктомия становится возможной благодаря электрохирургии и наложению клипсов, а также новым методам гемостаза (Ligasure®, Ultracision®). Большой сальник помещают в мешок, извлекая затем либо через влагалище, либо через небольшой разрез на передней брюшной стенке. Аппендэктомия, являющаяся обязательной для стадификации при муцинозных опухолях, сегодня – рутинное лапароскопическое вмешательство.
При придатковых опухолях показана перитонеальная стадификация в сочетании с лимфаденэктомией в плане переоценки случаев оперированных пациенток с раком яичников, не полностью стадифицированных на момент вмешательства. После использования лапароскопии около 18% пациенток прибегают к адъювантной химиотерапии [18]. Прочие, окончательно классифицируемые в группы IA или IB в результате лапароскопической стадификации, имеют очень благоприятный прогноз [18]. Лапаротомия в этих целях – далеко не оптимальный выбор [19]. Лапароскопическая рестадификация брюшной полости может быть также предложена при пограничных яичниковых опухолях, несмотря на дискуссионность эффективности лечебных возможностей подобного вмешательства [20, 21].
Решающая лапароскопия при запущенных формах рака яичников
Неоадъювантная химиотерапия при запущенных формах рака яичников, маточных труб, тазовой брюшины показана начиная с момента, когда первичное хирургическое вмешательство не обеспечивает оптимальную циторедукцию. Решение базируется на выявлении опухоли в тканях мезентерия, малого сальника, желудка и двенадцатиперстной кишки, гепатодиафрагмального угла.
Выявление подобной диссеминации, а также проведение биопсии становятся возможными либо при помощи волновой визуализации, либо посредством хирургического вмешательства. В этом контексте лапароскопия предпочтительна лапаротомии, ввиду более быстрого просмотра и возможности скорейшего начала неоадъювантной химиотерапии [22]. Лапароскопия позволяет предсказать резецируемость опухолей с негативным предиктивным значением на 100% и позитивным предиктивным индексом 87%. Следуя той же логике, определяющая лапароскопия также может предшествовать этапной хирургии, этапная хирургия становится полезной лишь тогда, когда она может обеспечить оптимальную циторедукцию.
Специфические особенности подобной лапароскопии должны быть четко обозначены. Минилапаротомия (open laparoscopy) в надпупочной или левой подреберной области обеспечивает эвакуацию асцита и введение эндоскопа. Визуальный осмотр верхнего этажа живота и области брыжейки — мест оперативных противопоказаний — основная цель этого этапа. Выполняют биопсии, осматривают яичники. В троакары вводят Бетадин, при возможности избирательно закрывают брюшину. Париетальные метастазы обнаруживаются примерно в 10% случаев, но они химиочувствительны и не влияют на течение заболевания [23].
Вмешательства second look сегодня используются все реже. Их реализация лапароскопическим доступом более сложна и менее реализуема, чем лапаротомный аналог, ввиду сформировавшихся спаек. Тем не менее, позитивный second look представляет достаточную информацию. Более того, обширный адезиолизис может подготовить перитонеальное пространство для введения интраперитонеальных препаратов с минимальным риском развития спаек в сравнении с лапаротомией.
Прочие показания внутриполостной стадификации
Лапароскопическое обследование тазовой брюшины включено в процесс стадификации запущенных форм рака шейки матки. Вовлечение в процесс предпузырного и Дугласова карманов выявляется в 11,5 и 6% случаев соответственно [24]. Кроме того, лапароскопия показана перед эвисцерацией таза — удалением тазовых органов в целях исключения карциноматоза брюшины либо парааортальной аденопатии до предложения эвисцерации таза по поводу рецидива, но позитронная эмиссионная томография снижает удельный вес этих показаний [25, 26].
Лапароскопическая тазовая хирургия при гинекологических онкологических процессах
В нескольких исследованиях, включивших от 50 до 73 пациенток, были продемонстрированы выполнимость и безопасность расширенной гистерэктомии лапароскопическим доступом [27, 30]. Частота свищей и рецидивов среди этих групп пациенток оставалась такой же, как и при лапаротомном доступе. Средняя продолжительность вмешательств составила 258 мин [29]. Сравнительные исследования с контрольными группами [31, 32] выявили, что лапароскопические вмешательства сопровождаются меньшей кровопотерей, примерно на 1 час более продолжительны, но при них сроки госпитализации значительно короче, а прогноз ничуть не ниже, чем при традиционных операциях. После первых описаний лапароскопически ассистируемых расширенных гистерэктомий влагалищным доступом [33] были опубликованы данные примерно о 200 операциях с достаточно обнадеживающим прогнозом [34]. При раке шейки матки объемом менее 2 см и без поражения лимфоузлов выздоровление наступило после минимально инвазивных вмешательств у 98% больных (Dargent, Querleu, 2006). Более того, радикальная влагалищная гистерэктомия по Schauta в комбинации с ЛЛЭ остается реальной альтернативой тотальной расширенной лапароскопической гистерэктомии [35]. В клинической практике эти вмешательства, именуемые малоинвазивными, выступают не конкурентными, а дополняющими, так как показания могут быть адаптированы к особенностям пациентки. Даже появился новый термин — лапароскопическая гистерэктомия, подготовленная влагалищным доступом (Schautheim), при которой техника формирования шеечного «горлышка» завершается расширенной лапароскопической гистерэктомией, чрезвычайно облегченной влагалищной подготовкой.
Диагностика рака шейки матки при простой гистерэктомии является потенциальным показанием для хирургического дополнения в виде иссечения верхней трети влагалища и парацервиксэктомии (параметрэктомии). Такое вмешательство может быть выполнено лапароскопическим, влагалищным или комбинированным доступом [36, 37] после лапароскопической лимфаденэктомии.
Расширенная трахелектомия (операция по Dargent)
Несмотря на анекдотичное описание одной расширенной трахелектомии, выполненной лапароскопическим доступом [38], сегодня наиболее используемой в мире техникой является расширенная влагалищная трахелектомия с тазовой ЛЛЭ, разработанная Д. Даржаном. Речь идет о сохраняющей тело матки (следовательно, и фертильность) операции, адаптированной к категории молодых пациенток – носительниц экзоцервикального рака шейки матки объемом менее 2 см и без поражения лимфоузлов. Вмешательство начинается ЛЛЭ и заканчивается влагалищным доступом в виде расширенного иссечения шейки матки наподобие операции Schauta, но ограничивается иссечением шейки на уровне 5 мм ниже перешейка. Выполняется наложение постоянного кисета (cerclage), происходит формирование маточно-влагалищного анастомоза. Высокая онкологическая и акушерская целесообразность подобного типа вмешательства подтверждена многими независимыми исследованиями [39]. В Квебеке плановое вмешательство было реализовано в 72 случаях и отменено в 10 (12%) по причине поражения лимфоузлов (4 случая), краевого вовлечения эндоцервикса (5 случаев) либо выраженных перитубарных сращений (1 случай). Расчетная выживаемость пациенток без рецидивов составила 95%, несмотря на то что аденокарциномы и карциномы с лимфососудистой инвазией были включены в плановую хирургию. Констатировано наступление 22 беременностей, 12 из которых завершились рождением живого ребенка путем кесарева сечения [40].
Простая гистерэктомия придатковых масс
Полная лапароскопическая гистерэктомия, вагинальная гистерэктомия с лапароскопической ассистенцией или ЛЛЭ показаны при ведении пациенток с раком эндометрия. Данное показание остается привилегированным к проведению лапароскопии, задокументированным в одном рандомизированном исследовании [41], а также в недавних многочисленных работах [42-45], согласующихся между собой и подтверждающих вывод о том, что лапароскопические и вагинально-лапароскопические гистерэктомии позволяют существенно снизить сроки госпитализации и объем кровопотери, не приводя к повышению частоты осложнений и рецидивов. Часто происходящее при этом удлинение времени оперативного вмешательства зависит от индекса (кривой) обучения/освоения врачей. При этом отбор пациенток, исключающий IC стадию с целью избежать разрывов капсулы опухоли, как и учет всех противопоказаний к лапароскопии, обязательны.
Отдельная категория — женщины пожилого возраста — также могут оперироваться лапароскопически [46]. Ожирение, часто встречаемое при раке эндометрия, не является противопоказанием, а напротив, предпочтительно и требует лапароскопического или вагинально-лапароскопического доступа: результаты операций, включая продолжительность вмешательства, не зависят от ИМТ [47]. Негативом здесь выступает тот факт, что пожилые пациентки с ожирением аккумулируют общие и париетальные риски лапаротомии, что ставит в предпочтительное положение лапароскопический доступ. По нашим данным, 41 пациентка с раком эндометрия, оперированная лапароскопически на фоне ожирения, сравнивалась с 29 подобными больными, подвергнутыми лапаротомиям. Продолжительность госпитализации в первой группе составила 3,8 дня, во второй – 7,4. В лапароскопической группе продолжительность вмешательства была на 18 мин меньше, при этом было удалено в среднем на 5 лимфоузлов больше, чем при лапаротомиях [48].
Несмотря на то что диагностирование придатковых масс не является целью настоящей статьи, следует напомнить, что в основу этого стандарта должны входить эхография, определение СА-125 и макроскопический осмотр опухоли в ходе лапароскопии. Ведение пациенток с раком яичника или маточной трубы в полном объеме посредством лапароскопии не является клиническим стандартом, но может применяться в особых ситуациях. Мы использовали лапароскопию в нескольких наблюдениях при опухолях небольших размеров (менее 4 см). Многоцентровая работа французских специалистов не установила неблагоприятного воздействия первичной лапароскопии при раке яичников, но неудовлетворенность стадификацией наблюдалась во многих случаях и была в большей степени связана с техническими возможностями операторов, чем с самим лапароскопическим доступом [49]. Не так давно группа врачей из Йены опубликовала статью, в которой речь шла о 13 пациентках с хорошими лечебными исходами [50]. Следует напомнить и о недавней публикации о применении лапароскопии в комбинации с мануальной ассистенцией [51].
Лечение пограничных опухолей яичников
Лечение пограничных опухолей яичников всегда предполагает проведение хирургического этапа. Показания для лапароскопии как при лечении первичных опухолей (особенно тогда, когда требуется сохранить фертильность), так и при перитонеальной стадификации вполне допускаются сегодня большинством хирургов. В случае соблюдения стандартов лечения и удаления опухолевой массы без вскрытия капсулы и перитонеальной диссеминации отдаленные клинические результаты при лапароскопии эквивалентны таковым при лапаротомии [52, 53].
Тазовая экзентерация с лапароскопической ассистенцией
Последние достижения лапароскопии продемонстрировали возможность радикального удаления тазовых органов [54-57]. Общие хирурги и урологи уже осваивают технику колоректальной хирургии и цистэктомии. Лапароскопическая операция по Bricker и операция по Miami, ассистируемая минилапаротомией, уже описаны и сегодня открывают широкое поле деятельности при подобных показаниях. Таким же образом, как и при гистерэктомии, мы разрабатываем концепцию промежностной хирургии с лапароскопической ассистенцией, примененной в 4 случаях [57]. Преимущества для пациенток, среди которых косметические соображения всегда были на последнем месте, до сих пор не выяснены. Тем не менее, некоторые худощавые пациентки могут воспользоваться преимущественно промежностным доступом, а этап лапароскопии ограничивается высвобождением висцеральных органов, контролем хода сосудов, а также выполнением стомий. Нерешенной проблемой остается влагалищная реконструкция. По нашим наблюдениям, можно использовать эпиплоидный лоскут на ножке, сформированный под лапароскопическим контролем, несмотря на то что ранее предпочтение отдавали технике вертикального лоскута из прямой мышцы живота.
Лапароскопически ассистируемая интраперитонеальная химиотерапия
Необходимо принять на вооружение, что интраперитонеальную химиотерапию, развивающуюся на основе концепции практических проблем, обусловленных ее распространенной практикой в нехирургической среде, следовало бы выполнять лишь в лапароскопическом варианте. Одна из обнадеживающих современных концепций базируется на химиогипертермии, выполняемой в виде одиночного курса лечения, проводимой в рамках французской программы в фазе I-II (CHIP-OVAC).
Ferron и соавт. разработали экспериментальную модель на свиньях и показали возможность достижения одномоментной экспозиции для химиотерапии и гипотермии на всем протяжении брюшины [58]. При отсутствии серьезных висцеральных поражений, после адезиолизиса становится возможным применять лапароскопию для реализации интраперитонеальной химиотерапии, преимущества которой известны на завершающем этапе лечения рака яичников, а также обеспечить проведение химиогипертермии, эффективность которой продолжает исследоваться. Отбор пациенток для циторедукции, сочетающейся с гипертермией, может быть предусмотрен на основе лапароскопии, по типу модели для запущенных форм рака яичников [59].
Вспомогательные техники
Такие вмешательства общехирургического плана, как колостомия, спленэктомия, аппендэктомия, необходимые для лечения генитальных онкопроцессов, также могут выполняться лапароскопически. Лапароскопия может использоваться и при радиотерапевтическом введении разных средств: установлении тазовых протезов для возвышения петель тонкой кишки, обнаружении иголок при кюритерапии, введении перитонеальных катетеров, подводимых к установленным протезам и полостям. Яичниковая транспозиция показана молодым женщинам перед лучевой тазовой терапией при опухолях без риска ракового поражения самих яичников, например при начальных стадиях рака шейки матки [60].
Лечение осложнений рака либо осложнений уже проведенной терапии также может иметь отношение к лапароскопии. В литературе описаны легирование гипогастральной артерии в качестве альтернативы эмболизации маточных артерий, проведение марсупиализации в направлении брюшной полости при лимфоцеле, оментопластика в сочетании с ушиванием влагалища в случаях вагинальных эвисцераций. И наконец, появилась надежда, связанная с применением флуоресценции для установления перитонеальных раковых имплантатов у пациенток с брюшинным карциноматозом при внешне полных ремиссиях.
Онкологические опасности
Многочисленные исследования с разноречивыми выводами касаются опухолевого роста и брюшинного распространения экспериментальных опухолей в условиях лапароскопического пневмоперитонеума посредством СО2 [60]. Опухолевый рост всегда ускоряется после лапаротомий, приводящих к большей иммуносупрессии, чем лапароскопии. Использование низкого давления, опорожнение брюшной полости от СО2 перед извлечением троакаров, инстилляция Бетадина в отверстия введения троакаров могут предупредить формирование париетальных метастазов. В клинической практике метастазы в местах введения троакаров редко встречаются при раке тела матки, еще реже при раке яичников. В нашей серии исследований на 100 случаев лимфаденэктомий были констатированы 6 метастазов в месте ввода троакаров или пупка со средним периодом формирования 70 мес [3]. Большинство метастазов в области введения троакаров наблюдались при раках с асцитом и/или карциноматозом брюшины [61]. Они имеют такую же химиочувствительность, как и перитонеальные опухоли, и не служат причиной смерти при раке яичников III стадии. Вероятнее всего, некоторые лапароскопические небрежности (морселляция и/или незащищенное извлечение опухоли) при раке яичников I стадии могут служить генераторами ятрогенных метастазов. За исключением описанных случаев, профилактика которых обязательна, лапароскопия не ухудшает прогноз перитонеальных канцероматозов [62]. Не следует забывать и о том, что отверстия предшествовавшей лапароскопии по поводу рака могут стать зоной прорастания и распространения перитонеальных опухолей и любой постлапаротомный рубец может поражаться опухолью.
Увеличение уровня позитивной цитологии при раке эндометрия является не осложнением лапароскопии, а лишь результатом применения маточных манипуляторов [63]. Это может быть предупреждено за счет исключения канюляции матки либо путем предварительной биполярной коагуляции маточных труб в самом начале вмешательства и не имеет никакого прогностического значения.
Кривая (индекс) обучения специалиста лапароскопическим навыкам имеет реальное наполнение и была сформулирована относительно лимфаденэктомий [64, 65]. Плато наступает уже после 7 тазовых и 15 парааортальных лимфаденэктомий. Любые вмешательства подобного типа также подлежат оценке с точки зрения качества выполнения. В мультицентровом исследовании, проведенном независимыми экспертами с разнообразными уровнями экспертизы на основе фотодокументов с тщательным изучением и просмотром зон хирургического воздействия, присутствовала доминанта в пользу выполнения немедленной лапаротомии. При этом были обнаружены несколько резидуальных лимфоузлов, в частности в зоне общей подвздошной артерии, однако позитивные узлы не были выявлены [66].
Выводы
Лапароскопия с каждым днем все больше приживается в области гинекологической онкологии. Во всем мире внедрены программы по лапароскопии в условиях специализированных онкологических центров и отделений онкогинекологии. В то же время лишь малая часть центров использует весь набор технологий и оборудования, что связано с затратами на аренду оперблока, недостаточной экипировкой и подготовленностью специалистов, отсутствием должного числа теоретических аргументов и доказательств эффективности лапароскопии, недостатком задокументированных данных об онкологических рисках и публикаций относительно специфических осложнений. Однако отделения гинекологической онкологии, которых достаточно много во Франции [3] и США [67], продемонстрировали, что все эти аргументы не выдерживают критики. Так, в США из 84% онкогинекологов, использующих лапароскопию, лишь 10% применяют «передовые» технологии (на самом деле все они достаточно устарели!) – лапароскопические гистерэктомии и лимфаденэктомии [68]. Более того, лишь 25% обучающихся онкогинекологов считают уровень своей подготовки по лапароскопии достаточным. Эти цифры настораживают с точки зрения накопления сведений о положительных эффектах лапароскопии, которые очевидным образом зависят именно от техничности оператора. Французский «лапароскопический пейзаж», на фоне непродуманного роста затрат и отсутствия специальной подготовки в области гинекологической онкологии, выглядит еще более удручающим по сравнению с американским. Приходится с сожалением констатировать, что страна, где зарождались принципы онкологического применения лапароскопии, сегодня не является лидером развития онкологической лапароскопии, которое еще далеко до своего завершения.
*D. Qeurleu, E. Leblanc, G. Ferron, F. Narducci, P. Martel, Departement de Chirurgie, Institut Claudius Regaud, Toulouse, Departement de Gynecologie, Centre Oscar Lambert, Lille 11-13 мая 2006 г., Ним, Франция.
Список литературы находится в редакции
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

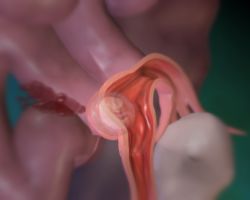 Внематочная беременность
Внематочная беременность
 Гормональные аспекты невынашивания беременности
(По материалам Международной конференции «Невынашивание беременности – новое понимание старых проблем»)
Гормональные аспекты невынашивания беременности
(По материалам Международной конференции «Невынашивание беременности – новое понимание старых проблем»)
 Внематочная беременность
Внематочная беременность
 Аднексит
Аднексит