- Головна
- /
- Статті
- /
- Отоларингологія
- /
- Кандидозные поражения кожи и слизистых оболочек
Кандидозные поражения кожи и слизистых оболочек
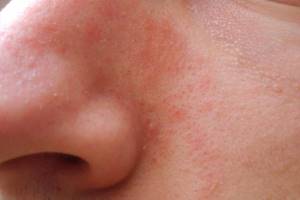
В последние годы отмечается рост числа случаев кандидозных поражений кожи и слизистых оболочек, которые чаще наблюдаются у пациентов, страдающих сахарным диабетом, гипертонией, сердечной недостаточностью, хроническим тонзиллитом, инфекционными заболеваниями мочеполовых органов, а также при некоторых дерматозах (дерматомиозите, пиодермитах, микозах, остроконечных кондиломах, крапивнице, фолликулите, буллезном пемфигоиде и др.) [1, 6, 7, 11, 14, 17].
 Кандидоз – хроническое рецидивирующее заболевание, вызываемое дрожжеподобными грибами рода Candida и трудно поддающееся лечению [2, 6, 9, 13, 18]. Доказана роль кандидозной инфекции в патологии беременности (выкидыши, преждевременные роды, гибель плода и др.), не исключена возможность инфицирования новорожденных во время родов, внутриутробного заражения после назначения антибиотиков беременным в связи с сопутствующими болезнями [5, 7, 9]. Причиной возникновения заболевания может быть эндогенная инфекция или перенос возбудителя с пораженных участков кожи и слизистых оболочек на здоровые [2, 3, 8, 12]. Участились случаи системных кандидозных поражений с вовлечением в патологический процесс внутренних органов, что нередко приводит к летальному исходу [2, 3, 12, 13]. За последнее время значительно возросла заболеваемость урогенитальным кандидозом, что объясняется нерациональным применением в медицинской практике антибиотиков, глюкокортикостероидных гормонов, цитостатиков, оральных контрацептивов, антитрихомонадных средств и др. [5, 10]. На сегодняшний день вопрос о значении полового пути передачи урогенитального кандидоза окончательно не решен. По данным литературы,
Кандидоз – хроническое рецидивирующее заболевание, вызываемое дрожжеподобными грибами рода Candida и трудно поддающееся лечению [2, 6, 9, 13, 18]. Доказана роль кандидозной инфекции в патологии беременности (выкидыши, преждевременные роды, гибель плода и др.), не исключена возможность инфицирования новорожденных во время родов, внутриутробного заражения после назначения антибиотиков беременным в связи с сопутствующими болезнями [5, 7, 9]. Причиной возникновения заболевания может быть эндогенная инфекция или перенос возбудителя с пораженных участков кожи и слизистых оболочек на здоровые [2, 3, 8, 12]. Участились случаи системных кандидозных поражений с вовлечением в патологический процесс внутренних органов, что нередко приводит к летальному исходу [2, 3, 12, 13]. За последнее время значительно возросла заболеваемость урогенитальным кандидозом, что объясняется нерациональным применением в медицинской практике антибиотиков, глюкокортикостероидных гормонов, цитостатиков, оральных контрацептивов, антитрихомонадных средств и др. [5, 10]. На сегодняшний день вопрос о значении полового пути передачи урогенитального кандидоза окончательно не решен. По данным литературы,
у женщин в 80% случаев вагиниты вызываются дрожжеподобными грибами, а в 30% – отмечается кандидоносительство (отсутствуют клинические проявления, однако носители кандид являются потенциальным источником заражения половых партнеров). Доказана возможность возникновения урогенитального кандидоза у мужчин после полового контакта с женщиной, страдающей влагалищным кандидозом («супружеская молочница») [4, 5, 7]. У мужчин развитию кандидоза могут способствовать удлиненная крайняя плоть, врожденный фимоз (невозможность открытия головки полового члена: скопление смегмы в препуциальном мешке может приводить к мацерации рогового слоя, что создает благоприятные условия для инфицирования грибами) [4, 5, 9]. Многие врачи практического здравоохранения недостаточно ознакомлены с вопросами диагностики, клиники и лечения кандидомикотической инфекции, что нередко приводит к развитию ее хронических рецидивирующих клинических форм и даже к летальному исходу.
Этиология
Возбудителем являются дрожжеподобные грибы Candida (условно-патогенные микроорганизмы), род которых насчитывает более 150 видов, среди них наиболее часто встречается Candida albicans [2, 13]. Клетки гриба крупные, овальной формы, размером от 1,5 до 10 мкм, имеют шестислойную клеточную стенку, цитоплазматическую мембрану, цитоплазму с розетками гликогена и большим количеством рибосом, центральную и несколько мелких вакуолей, митохондрии, крупное ядро, ограниченное мембраной [3, 9, 13]. Благоприятная среда для роста грибов Candida – рН 6,0-6,5, однако они могут длительно находиться в кислых средах (рН 2,5-3,0), хотя при этом их развитие несколько замедляется [2, 13]. Оптимальная температура для роста +21-37 oС, а кипячение в течение нескольких минут приводит к их гибели [1, 2, 13].
C. albicans в культуре на кукурузном агаре
Патогенез
Возникновению и развитию кандидоза может способствовать ряд неблагоприятных факторов [2, 3, 6, 9, 16]:
экзогенные:
• температурные условия, способствующие повышенному потоотделению, мацерации кожных покровов;
• воздействие вредных веществ производства (кислот, щелочей, цемента и др.) на кожу и слизистые оболочки;
• содержание в воздухе спор гриба (переработка фруктов, овощей, производство антибиотиков, кондитерских изделий, белково-витаминных концентратов и др.);
• травматические повреждения кожи;
• нерациональный гигиенический режим;
• ионизирующее облучение;
эндогенные:
• болезни обмена веществ (дисбактериоз, колиты, ожирение, сахарный диабет и др.);
• заболевания системы крови;
• авитаминоз;
• хронические инфекционные заболевания;
• новообразования;
• вегетодистония с повышенным потоотделением;
• длительный прием глюкокортикостероидных гормонов, антибиотиков, иммунодепрессантов и других химиопрепаратов;
• иммунодефицитное состояние организма;
• вирулентные свойства грибов.
У женщин поражение мочеполового тракта встречается в 10 раз чаще, чем у мужчин, так как дрожжеподобные грибы Candida обладают тропизмом к тканям, богатым гликогеном, к которым относится эпителий влагалища [5, 7, 12]. Вследствие увеличения количества гликогена в эпителиальных клетках влагалища при гормональной перестройке во время беременности и в климактерическом периоде для условно-патогенных грибов создаются благоприятные условия, во влагалище беременных грибы рода Candida обнаруживаются в 25-77% случаев [4, 5, 7].
Эпидемиология
По данным литературы, кандидозные поражения составляют около 40% в структуре инфекционной патологии нижнего отдела мочеполовых органов. В последние годы наблюдается возрастание заболеваемости урогенитальным кандидозом среди женщин всех стран мира, что представляет большую опасность для их здоровья, повышает частоту осложнений при беременности, родах и неблагоприятно отражается на плоде [4, 5, 7, 13].
Выделяют следующие пути заражения [4, 5, 7, 13]:
• внутриутробный (обнаружение дрожжеподобных грибов в плаценте, пуповине);
• при прохождении новорожденного через родовой канал матери, инфицированный дрожжеподобными грибами;
• контактно-бытовой: кожа сосков при кормлении ребенка, слизистая оболочка полости рта, кожа рук при уходе; предметы домашнего обихода (посуда, пища);
• половой.
Источниками инфекции являются больные люди (носители); больные домашние животные (телята, котята, домашняя птица).
Клиника
Кандидозная инфекция отличается многообразием клинических форм: от проявлений на слизистых оболочках и кожных покровах до генерализованных форм. Инкубационный период длится в среднем от 10 до 20 дней, но может колебаться от 4 дней до 2 месяцев.
Кандидоз слизистой оболочки щек, неба, языка, миндалин. На слизистых оболочках появляются белесоватый творожистый налет, крошковатая пленка, при снятии которой отмечается розовая эрозированная поверхность.
Псевдомембранозный кандидоз полости рта
Кандидоз углов рта (заеда). В углах рта возникают эрозии, гиперемия, мацерация, белый налет. Чаще болеют дети, лица пожилого возраста.
Кандидозный хейлит. На губах появляются гиперемия, белый точечный налет, сухие чешуйки. Пациентов беспокоит чувство жжения.
Кандидоз складок кожи (паховых, межпальцевых и др.). Отмечаются красно-синюшная окраска пораженных участков кожи, мацерация, мокнутие, четкие границы поражения.
Кандидозные онихии, паронихии. Наблюдаются гиперемия, инфильтрация, отек валиков ногтя, отсутствие ногтевой кожицы (эпонихиум). При надавливании на ногтевую пластинку из-под ногтя выделяется капелька гноя. Ногти становятся коричневыми, бугристыми, имеют неодинаковую толщину, иногда отслаиваются.
Онихомикоз, вызванный C. albicans
Кандидомикиды (левуриды – от франц. levure – дрожжи). Вторичные аллергические высыпания (эритематозно-сквамозные, буллезные, уртикарные и др.). При назначении адекватной терапии они быстро исчезают.
Выделяют следующие клинические формы урогенитального кандидоза:
• острый (длительность заболевания не превышает 2 мес);
• хронический рецидивирующий (длительность болезни более 2 мес);
• кандидоносительство (отсутствуют жалобы и выраженные клинические симптомы заболевания, но лабораторно обнаруживаются дрожжеподобные грибы).
Кандидоз мочеполовых органов у мужчин
Баланопостит.
Наблюдается у больных сахарным диабетом. Возникновению баланопостита способствуют удлиненная крайняя плоть, врожденный фимоз, которые создают благоприятные условия для скопления и разложения смегмы в препуциальном мешке. Развивается мацерация рогового слоя эпидермиса, что является благоприятным фактором для размножения грибов. Практически не встречается у мужчин с обрезанной крайней плотью. Пациенты предъявляют жалобы на умеренный зуд, жжение. При объективном исследовании отмечаются гиперемия, отек, инфильтрация кожи, папулы, везикулы, пустулы, мацерация рогового слоя, явления экссудации, серовато-белый налет, при удалении которого обнажаются красные поверхностные эрозии или язвы. Может наблюдаться рецидивирующее течение, связанное с постоянной реинфекцией или наличием общих заболеваний (иммунодефицит, сахарный диабет и др.). При хроническом течении по краю препуциального мешка образуются трещины с последующим рубцеванием. Постепенно развивается стойкий фимоз. На поверхности эрозий и язв возможно появление веррукозных разрастаний, вегетаций с последующим развитием карциномы полового члена. Без лечения могут возникать другие осложнения (гангренизация, рожа, лимфангоит, лимфаденит).
Уретрит. Согласно наблюдениям ряда авторов, микотический уретрит, возникающий при генитальных или орально-генитальных контактах, практически всегда имеет кандидозную этиологию. Выделяют острые, подострые и торпидные формы. Однако преобладают уретриты с бессимптомным, торпидным течением. Вначале пациенты ощущают легкий зуд, жжение в уретре. Затем могут появляться обильные гнойные выделения (обычно скудные, слизистые), нередко белесоватые, с крошковатыми комками. Уретриту предшествует или сопутствует кандидозный баланопостит.
Эпидидимит. Начинается подостро. При пальпации придаток яичка болезненный, плотный, нередко с бугристой поверхностью. Не исключена возможность развития эпидидимита в результате активации грибов, сапрофитирующих в мочеиспускательном канале (подавление нормальной микрофлоры антибиотиками при лечении уретритов другой этиологии).
Простатит. Развивается постепенно, без субъективных ощущений и выраженных острых воспалительных расстройств. Диагностируется случайно при профилактических осмотрах. Течение длительное, хроническое. Может быть не только осложнением кандидозного уретрита, но также возникать в результате дисбактериоза, активации сапрофитирующих грибов у пациентов с простатоуретритом другой этиологии.
Цистит. По клиническим признакам не отличается от циститов другой этиологии. Протекает остро
с выраженными дизурическими явлениями или хронически. При цистоскопии слизистая оболочка мочевого пузыря гиперемирована, слегка отечна, с беловатым налетом. Нередко возникает без предшествующего уретрита.
Кандидоз мочеполовых органов у женщин
В основном встречаются рецидивирующие формы заболевания, при которых источником реинфекции и резервуаром инфекции влагалища является желудочно-кишечный тракт (при выявлении грибов во влагалище они обнаруживаются и в фекалиях). При этом следует отметить идентичность вагинальных и кишечных штаммов, что необходимо учитывать при назначении соответствующей комплексной терапии таким пациенткам [5, 7, 15].
Вульвит, вестибулит. Поражаются большие и малые половые губы, клитор, преддверие влагалища, то есть кожные покровы и слизистые оболочки наружных половых органов. При остром и подостром течении заболевания отмечаются зуд, жжение. Характерно обострение зуда в предменструальный период и ослабление или исчезновение его в менструальную (постменструальную) фазу цикла. При объективном исследовании выявляются гиперемия с синюшным оттенком, отечность, разрыхленность, зернистость слизистых оболочек, мелкие везикулы, эрозии с полицикличными краями и белым крошковатым налетом на поверхности. При хроническом процессе больные предъявляют жалобы на постоянный зуд умеренной интенсивности, который усиливается перед менструацией и затихает после ее окончания. При осмотре слизистые оболочки застойно гиперемированы, инфильтрированы. Отмечаются лихенификация, сухость, белесоватость поверхности больших и малых половых губ, эрозии, ссадины, трещины.
Уретрит. Характеризуется дизурическими расстройствами, болезненностью, жжением, резью при мочеиспускании, учащенными позывами. При клиническом осмотре выявляются гиперемия, отечность губок уретры, крошковатый налет белого или серого цвета, густые выделения с творожистыми комками.
Вагинит. При остром и подостром течении отмечаются диффузная гиперемия, отечность, сухость, утолщение складок, обильный крошковатый налет, ярко-красного цвета эрозии, сметанообразные выделения с творожистыми комками и пленками. При хроническом процессе слизистые оболочки застойно гиперемированы, пастозны, с белым налетом. Выделения скудные, сливкообразные, творожистые. Чаще наблюдается асимптомное течение заболевания, при котором слизистые оболочки имеют нормальную или синюшную окраску. Определяются петехии, геморрагии, незначительные белесоватые или полупрозрачные выделения.
Эндоцервицит. Как самостоятельное заболевание не встречается. Выявляется у женщин с пониженной функцией яичников. Прозрачная слизистая пробка отсутствует, а в канале шейки матки определяются белые крошковатые комки или белое, густое, слизистое отделяемое. При малосимптомном течении обнаруживается свисающая слизистая пленка, скудное, мутное, слизистое отделяемое. Может образовываться эрозия шейки матки.
Цистит. В остром и подостром периодах больных беспокоят постоянные тупые боли в нижней части живота, болезненность при мочеиспускании, ложные позывы. Моча мутная, с мелкими комками. При хроническом течении симптомы выражены незначительно.
Диагностика
Не представляет больших трудностей. При постановке диагноза наряду с клиническими симптомами заболевания ведущую роль играют микробиологические методы исследования, точность которых достигает 95%.
Методика взятия материала. Необходимо соблюдать правила асептики. У мужчин отделяемое из уретры берут желобоватым зондом. У женщин после обнажения шейки матки забор выделений осуществляют стерильным тампоном с задней и боковых стенок влагалища и помещают в стерильную пробирку, затем вагинальное отделяемое наносят на предметное стекло для микроскопии.
Микроскопическое исследование. Окраска по методу Грама.
Культуральное исследование. Дает возможность определить родовую и видовую принадлежность грибов, их чувствительность к антифунгальным препаратам и сопутствующую бактериальную флору. Посев вагинального содержимого производят на среду Сабуро и 5% кровяной агар для выделения грибов и сопутствующих факультативно-анаэробных бактерий. Через 24-48-72 ч инкубации при температуре +37 oС проводят оценку роста колоний.
Методы экспресс-диагностики. Позволяют за короткое время и с высокой точностью выявить наличие гриба в патогенном материале. В стерильную пробирку со средой помещают исследуемый материал. Рост учитывается через 24 ч выдержки в термостате при температуре +37 oС или через трое суток при комнатной температуре. Рост колоний с коричневым пигментом указывает на наличие грибов рода Candida.
Серологическая диагностика. Имеет диагностическое значение при висцеральных формах поражения, когда при выраженной клинической картине специфических признаков кандидоза не наблюдается. Реакция связывания комплемента является основной и, как правило, положительная с дрожжевыми антигенами в небольшом титре (1:10, 1:16).
Лечение
Терапия кандидоза должна быть индивидуализированной, учитывать общее соматическое состояние больных, особенности клинических проявлений заболевания и включать следующие положения: устранение факторов, способствующих развитию болезни; проведение санитарно-гигиенических мероприятий; диету с ограничением углеводов, богатую белками, витаминами. Комплексная терапия должна включать противокандидозные препараты, витаминотерапию, общеукрепляющие, десенсибилизирующие и антигистаминные средства. Как правило, общую терапию рекомендуется комбинировать с местным лечением. Несмотря на существующие современные препараты, лечение кандидоза остается довольно проблематичным, а неудачи проведенной терапии достигают 20-40%. До и во время лечения противогрибковыми препаратами необходимы лабораторные исследования: морфология крови; определение уровня печеночных трансаминаз, щелочных фосфатаз, билирубина, альбумина; тест на беременность.
Общее лечение
• Противокандидозные антибиотики: амфоглюкамин по 200-500 тыс. ЕД внутрь 2 раза в сутки, 10-14 дней; флуконазол по 50 мг в сутки, 7-10 дней; тербинафин по 250 мг 2 раза в сутки, 10-14 дней; леворин по 2 млн ЕД в сутки 15 дней или нистатин по 4 млн ЕД в сутки 15 дней; кетоконазол по 200 мг/сут в течение 10-15 дней; итраконазол по 100 мг/сут 10-15 дней (длительность лечения противокандидозными антибиотиками зависит от клинических проявлений и тяжести кандидозных поражений).
• Ферментные препараты применяют для расщепления и разрушения патогенных микроорганизмов, лизиса нежизнеспособных тканей и фиброзных образований. Трипсин (химотрипсин) кристаллический вводят внутримышечно ежедневно по 10 мг (перед инъекцией содержимое 1 флакона растворяют в 2-3 мл изотонического раствора натрия хлорида), курс 10-15 инъекций.
• Биогенные препараты. Плазмол внутримышечно ежедневно по 1 мл (10 дней), или солкосерил внутримышечно ежедневно по 2 мл (20 дней), или стекловидное тело внутримышечно ежедневно по 2 мл (20 дней).
• Препараты железа. Гемостимулин по 0,5 г внутрь 3 раза в сутки, или лактат железа по 0,5-1,0 г внутрь 3 раза в сутки, или феррум лек внутримышечно по 2-4 мл через день (на курс 15-20 инъекций) и др.
• Препараты йода. 3-5% раствор йодида натрия принимают внутрь после еды по 1 столовой ложке на молоке 3 раза в сутки (4-6 нед) и др.
• Иммунотерапия: специфическая (антисыворотки, вакцины, в том числе аутовакцины), неспецифическая (аутогемотерапия, гемотрансфузии, применение γ-глобулинов, иммунопротекторов). В последние годы отмечается постоянный рост числа пациентов с врожденным или приобретенным иммунодефицитным состоянием. Это прямым образом влияет на качество проводимой терапии и частые неуспехи при лечении таких больных и вызывает необходимость назначения иммуномодулирующих препаратов. Следует отметить, что иммуномодуляторы должны применяться в комплексе с этиотропными средствами не перед или после их приема, а одновременно с ними, так как химиопрепараты снижают метаболическую активность микроорганизма, а иммуномодуляторы повышают функциональную активность фагоцитарных клеток, что приводит к элиминации возбудителя. При лечении важное значение придается иммунокорригирующей терапии (стимулирующей или снижающей гиперреактивность). При снижении иммунологической реактивности назначается стимулирующая терапия: аутогемотерапия, гемотрансфузии, применение производных пирамидина (пентоксил по 0,2-0,3 г 3 раза в сутки или метилурацил по 0,5-1,0 г 3-4 раза в сутки в течение 10-15 дней), препаратов тимуса (тактивин подкожно ежедневно по 100 мкг на ночь, 10-14 дней; тималин внутримышечно ежедневно по 0,01-0,03 г, содержимое 1 флакона перед введением разводят в 1-2 мл изотонического раствора натрия хлорида, 10-20 дней) и др. При гиперергическом состоянии иммунитета показано гипосенсибилизирующее лечение. Так как полного исчезновения чувствительности (десенсибилизации) не происходит, применяется термин «гипосенсибилизация», которая представляет собой вид специфической иммунотерапии. При грибковых заболеваниях применяют моновалентную, поливалентную грибковую вакцину. Целью специфической гипосенсибилизации является снижение чувствительности к аллергену с помощью введения пациенту этого аллергена. Неспецифическую гипосенсибилизацию (снижение чувствительности к аллергену под действием некоторых лекарственных средств) выполняют в случае недостаточной эффективности или невозможности проведения специфической гипосенсибилизации. Иногда неспецифическую гипосенсибилизацию проводят в сочетании со специфической. К неспецифической гипосенсибилизирующей терапии относятся препараты кальция:
10% раствор хлорида кальция внутривенно по 10 мл, на курс 10-12 введений; 10% раствор глюконата кальция внутримышечно по 10 мл, на курс 10-15 введений; 30% раствор гипосульфита натрия внутривенно по 10 мл, на курс 10-12 введений. Детям и лицам пожилого возраста предпочтительно назначать пер- оральный прием: 10% раствор глюконата кальция по 1-2 столовые ложки 2-3 раза в день; 30% раствор тиосульфата натрия по 1 столовой ложке 3 раза в сутки; глицерофосфат кальция по 0,5 г 3 раза в день и др.
Применяется аутогемотерапия – введение подкожно вокруг пупка 1 раз в 3 дня 3-5-7-10-7-5-3 мл аутокрови больного (аутокровь может оказывать также специфическое гипосенсибилизирующее действие, поскольку в ней находятся небольшие количества аллергена); инъекции цитратной или гемолизированной крови (3-5-7-10 мл через 2-3 дня, на курс 7-8 инъекций).
• Антигистаминные средства. По механизму действия различают следующие противоаллергические средства: стабилизаторы мембран тучных клеток, монокомпонентные препараты (кетотифен); блокаторы гистаминовых рецепторов, монокомпонентные средства (акривастин, астемизол, диметинден, клемастин, левокабастин, лоратадин, прометазин, терфенадин, хлоропирамин, цетиризин); комбинированные препараты (лоратадин/псевдоэфедрин); блокаторы гистаминовых рецепторов с антисеротониновой активностью (ципрогептадин). Выделяют три поколения антигистаминных средств: первое – седативные (фенирамин, клемастин, хлорфенирамин, ципрогептадин, прометазин, гидроксизин); второе – неседативные (слегка седативные препараты): терфенадин, астемизол, лоратадин, цетиризин; третье – активные метаболиты неседативных антигистаминных препаратов (фексофенадин). Назначают внутрь после еды в течение 10-14 дней.
• Витамины. Поливитаминные препараты назначают для приема в течение 1 мес.
Витамин С (кислота аскорбиновая) содержится в продуктах растительного (апельсины, лимоны, яблоки, черная смородина, шиповник, капуста, картофель, хрен) и животного (печень) происхождения. Оказывает противовоспалительное, дезинтоксикационное, гипосенсибилизирующее и антигиалуронидазное действие. Назначают по 0,1-0,2 г 3-4 раза в день (1-1,5 мес).
Витамин В2 (рибофлавин) содержится в мясе, рыбе, печени, горохе, твороге, сыре, дрожжах и яичном белке. Особенно показано его назначение при дрожжевых поражениях кожи, длительном использовании антибиотиков широкого спектра действия для профилактики осложнений. Применяют внутрь после еды по 0,005-0,01 г 3 раза в сутки на протяжении 1-1,5 мес или внутримышечно (подкожно) – рибофлавина мононуклеотида 1% раствор по 1 мл 1 раз в сутки, 10-15 дней.
Витамин РР (кислота никотиновая, витамин В3) содержится в мясе, печени, рыбе, молоке, дрожжах, фасоли, зеленом горошке, овощах, фруктах, гречневой, овсяной и ячневой крупах. Назначают взрослым внутрь по 0,05-0,1 г 2-4 раза в день в течение 3-5 нед или внутримышечно по 1 мл 1% раствора 1 раз в сутки, 10-15 дней.
Витамин В6 (пиридоксина гидрохлорид) содержится в растениях, органах животных (печень, сердце, почки), неочищенных зернах злаковых культур, овощах, мясе, рыбе, молоке. Назначают взрослым по 0,05-0,1 г в сутки 1-2 раза в день на протяжении 1-2 мес или внутримышечно – пиридоксина 5% раствор по 1 мл 1 раз в сутки в течение 10-20 дней.
Наружное лечение
Кандидоз слизистой оболочки щек, неба, языка, миндалин.
Назначают 5-6 раз в сутки полоскания полости рта растворами (0,25-0,5% раствор нитрата серебра, 10-20% раствор тетрабората натрия в глицерине, 2-3% раствор соды, 1% раствор цитраля – 25-35 капель на 1/2 стакана воды), смазывание полости рта 2% раствором анилиновых красителей, аппликации противогрибковыми мазями. Применяют фунгицидные кремы (мази), которые наносят на очаги поражения 2 раза в день. После регресса и исчезновения патогенного гриба рекомендуется продолжать полоскание полости рта 1-2 раза в неделю в течение 2-3 мес противокандидозными средствами (2-3% раствор тетрабората натрия, 0,25% раствор нитрата серебра, 0,25% раствор сульфата меди и сульфата цинка и др.).
Профилактика заключается в санации полости рта, рациональном протезировании, нормализации режима питания, санитарно-просветительной работе.
Кандидоз углов рта (заеда). При острых воспалительных явлениях назначают примочки с отваром чая, ромашки; смазывание 2% водными растворами анилиновых красителей; противогрибковыми мазями (кремами).
Кандидозный хейлит. При острых воспалительных процессах назначают примочки с отваром чая, ромашки; смазывание противогрибковыми мазями (кремами).
Кандидоз складок кожи. При острых воспалительных явлениях назначают примочки с раствором 2% танина, 0,5% нитрата серебра, 2-3% натрия тетрабората, смазывание растворами 2% анилиновых красителей, 10-20% натрия тетрабората, Люголя, 5-10% натрия гидрокарбоната, 0,5% сульфата меди и сульфата цинка, противогрибковыми мазями (кремами).
Кандидозные онихии, паронихии. При острых воспалительных процессах назначают ванночки 1 раз в сутки в течение 15-20 мин с раствором калия перманганата в разведении 1:10 000 (37-38 оС), или с отваром дубовой коры (20 г на 3-4 л воды), или с отваром ромашки (10 г на 3-4 л воды). На очаги поражения накладывают примочки с раствором 0,25-0,5% нитрата серебра, 2% резорцина, 2% танина, калия перманганата 1:6000-1:8000 и др. После стихания острых воспалительных явлений для обработки пораженной кожи назначают 1-2% растворы анилиновых красителей, фукорцин, антимикотические мази (кремы) – смазывают очаги поражения 1-2 раза в сутки в течение 2-3 нед. При лечении онихомикозов на стопы рекомендуется мыльно-содовая ванночка, после которой проводят механическую чистку пораженных ногтевых пластинок и накладывают размягчающие мази, пластыри. После отторжения применяют антимикотические мази (кремы) 1-2 раза в сутки до отрастания новых ногтевых пластинок.
Кандидозный баланопостит. При острых воспалительных процессах рекомендуются примочки с растворами 2% танина или 2-3% натрия тетрабората. Смазывание очагов поражения противогрибковыми мазями (кремами) 2 раза в сутки в течение 2-3 нед. Промывания крайней плоти и головки полового члена дезинфицирующими растворами (3-5% борная кислота, 3-5% гидрокарбонат натрия, риванол 1:1000) 1 раз в день, 10 процедур.
Уретрит. Промывания уретры дезинфицирующими растворами (3-5% борная кислота, 3-5% гидрокарбонат натрия, риванол 1:1000) 1 раз в сутки ежедневно или через день, 10-15 процедур. Инстилляции (после мочеиспускания) – введение в уретру 1 раз в 2 дня дезинфицирующих растворов.
Кандидозный вульвовагинит. Промывание дезинфицирующими растворами (3-5% борная кислота, 3-5% натрия гидрокарбонат, риванол 1:1000) или 3% раствором перекиси водорода приводит к удалению пленок, прекращению выделений из влагалища. Спринцевание, ванночки с раствором Люголя, калия перманганата 1:5000-1:3000, нитрата серебра 1:2000, 0,1-0,25% растворами меди сульфата, 2% водными растворами анилиновых красителей, фунгицидными кремами (мазями) 2 раза в день. Смазывание очагов поражения фунгицидными кремами (мазями) 2 раза в день (2-3 нед). Вагинальные таблетки (свечи) с противогрибковым действием – по 1 вагинальной таблетке (свече) 1 раз в сутки во влагалище или вагинальные тампоны с фунгицидными кремами (мазями), 10-20 дней.
Выявленные экстрагенитальные очаги кандидозной инфекции и кандидоносительства подлежат санации как потенциальные источники аутоинфицирования. При урогенитальном кандидозе необходимо своевременное лечение половых партнеров.
Прогноз благоприятный при раннем установлении диагноза, своевременно начатом лечении, правильном назначении оптимальных суточных доз фунгицидных препаратов и достаточной продолжительности лечения в комбинации с методами местной и неспецифической терапии.
Литература
1. Айзятулов Р.Ф. Грибковые заболевания кожи (лекции) // Журнал дерматовенерологии и косметологии им. Н.А. Торсуева. – 2001. – № 1. – С. 35-49.
2. Айзятулов Р.Ф. Клиническая дерматология (этиология, патогенез, клиника, диагностика, лечение): Иллюстрированное руководство. – Донецк: Донеччина, 2002. – 432 с.: ил.
3. Айзятулов Р.Ф. Кожные болезни в практике врача (этиология, патогенез, клиника, диагностика, лечение): Иллюстрированное руководство. – Донецк: Каштан, 2006. – 360 с.: ил.
4. Айзятулов Р.Ф. Комплексная терапия кандидозной инфекции урогенитального тракта и ее осложнений (методические рекомендации для врачей дерматовенерологов, акушеров-гинекологов, урологов). – Донецк, 2004. – 12 с.
5. Айзятулов Р.Ф. Сексуально-трансмиссивные заболевания (этиология, клиника, диагностика, лечение): Иллюстрированное руководство. – Донецк: Каштан, 2004. – 400 с.: ил.
6. Антоньев А.А., Бульвахтер Л.А., Глазкова Л.К., Ильин И.И. Кандидоз кожи и слизистых оболочек. – Москва: Медицина, 1985. – 160 с.
7. Егорова Е.В., Минскер О.Б. Грибковые и некоторые паразитарные заболевания женских половых органов. – Москва: Медицина, 1988. – 222 с.
8. Клінічна мікологія: Навчальний посібник для лікарів / За ред. проф. Л.А. Болотної. – Харків: ВПЦ «Контраст», 2004. – 96 с.: іл.
9. Кожные и венерические болезни: Руководство для врачей в 4-х томах / Под ред. Ю.К. Скрипкина. – Москва: Медицина, 1995. – Т. 1. – 576 с.: ил.
10. Коляденко В.Г., Короленко В.В., Бондур В.В. Протигрибкові засоби: сучасне та майбутнє // Український журнал дерматології, венерології, косметології. – 2004. – № 3 (14). – С. 49-57.
11. Коляденко В.Г., Степаненко В.І., Коган Б.Г., Кравченко А.В. Шляхи підвищення ефективності системної терапії мікозів шкіри та її придатків з урахуванням особливостей життєдіяльності і патоморфозу патогенних грибів // Український журнал дерматології, венерології, косметології. – 2001. – № 2-3. – С. 62-67.
12. Кулага В.В., Романенко И.М., Черномордик А.Б. Кандидозы и их лечение. – Киев: Здоровье, 1985. – 128 с.
13. Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции: Руководство для врачей. – Москва: ООО «Бином-пресс», 2003. – 440 с.: ил.
14. Федотов В.П. Современные вопросы диагностики и терапии дерматомикозов // Дерматовенерология, косметология, сексопатология. – 2001. – № 2-3 (4). – С. 5-10.
15. Федотов В.П., Кубась В.Г. Актуальные вопросы дерматофитий // Дерматовенерология, косметология, сексопатология. – 2000. – № 2 (3). – С. 6-11.
16. Федотов В.П., Терханова И.В. Эффективность и отдаленные результаты применения системных антимикотиков у больных с онихомикозом // Дерматологія та венерологія. – 2002. – № 2 (16). – С. 32-34.
17. Rona M. MacKie. Clinical Dermatology. An illustrated Text- book. – Oxford-New York-Tokyo: Oxford university press, 1991. – 365 p.
18. Villars V.V., Jones T.C. Special features of the clinical use of oral terbinafine in the treatment of fungal diseases. Br J Dermatol 1992; 126 (Suppl. 39): 61-69.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

 Кожный кандидоз: откуда он берется и как с ним бороться?
Кожный кандидоз: откуда он берется и как с ним бороться?
 Взаимосвязь здоровья кожи и репродуктивной системы в контексте актуальных проблем современной дерматокосметологии
Взаимосвязь здоровья кожи и репродуктивной системы в контексте актуальных проблем современной дерматокосметологии
 Новый противогрибковый препарат Залаин для лечения острого вульвовагинального кандидоза
Новый противогрибковый препарат Залаин для лечения острого вульвовагинального кандидоза
 Дерматомикозы: кандидоз и эпидермофитии
Дерматомикозы: кандидоз и эпидермофитии