Лейкемоїдні реакції в дітей
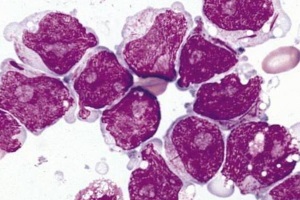
Лейкемоїдні реакції – це патологічні реактивні стани кровотворення, при яких картина крові подібна до змін крові при лейкеміях та інших системних захворюваннях пухлинної природи.
тематический номер: ПЕДИАТРИЯ, АКУШЕРСТВО, ГИНЕКОЛОГИЯ
У літературі описано багато формулювань лейкемоїдних реакцій, але основними положеннями, що дають змогу визначити патологічний стан кровотворення, є:
- відсутність ознак лейкемії;
- загальна кількість лейкоцитів >50х109/л;
- наявність чи відсутність незрілих клітин у периферичній крові.
До групи патологічних станів, що супроводжуються лейкемоїдними реакціями крові, належать різні захворювання. Зміни в гемограмі також можуть бути різноманітними, хоча здебільшого вони стосуються лейкоцитарної ланки.
Етіопатогенез подібних станів не однаковий. Під час виникнення лейкемоїдних реакцій етіологічну роль відіграє той чи інший специфічний фактор, а їх перебіг залежить від основного захворювання та індивідуальної реактивності організму.
Лейкемоїдна картина периферичної крові – це значний сигнал тривоги для клініцистів. При деяких інфекціях високий лейкоцитоз і прояви анемії та тромбоцитопенії є важкими диференційно-діагностичними проблемами, які можна розв'язати лише шляхом проведення дослідження кісткового мозку, визначення лужної фосфатази лейкоцитів чи антигенних маркерів клітин.
Тип лейкемоїдної реакції визначається за характером патологічного процесу. Так, при пухлинних захворюваннях і сепсисі виникнення реакції мієлоїдного типу (нейтрофільного) зумовлене стимуляцією нейтропоезу за рахунок масивного клітинного розпаду. Інфекційні процеси, що супроводжуються значною імунною відповіддю, призводять до лейкемоїдних реакцій лімфоцитарного типу.
Завдання лікаря загальної практики полягає в оцінці клінічної симптоматики й картини крові пацієнта, щоб у максимально короткий строк із залученням необхідних спеціалістів провести дослідження на наявність найбільш вірогідної патології. Для розв'язання цього завдання бажано насамперед відповісти на такі запитання:
- Чи дійсно збільшена кількість клітин в одиниці об'єму? (Для цього необхідно визначити абсолютну кількість клітин, процентна частка яких збільшена (табл.).
- На якому тлі виникли ці порушення та які супутні захворювання й патологічні зміни мають місце у хворого?
- Чи наявні симптоми інтоксикації, гепато-спленомегалія та лімфаденопатія?
Після цього лікар розробляє план подальшого обстеження для виключення тієї чи іншої соматичної патології, інфекційно-паразитарних чи онкогематологічних захворювань.
На практиці широке застосування має класифікація І.А. Касирського (І.А. Касирський, Г.А. Алексєєв, 1970), що побудована за морфологічними ознаками. Згідно з цією класифікацією виділяються дві основні групи лейкемоїдних реакцій:
- мієлоїдного типу;
- лімфоцитарного типу (лімфоцитарного та моноцитарно-лімфоцитарного).
Кожна із груп містить підгрупи залежно від переважання того чи іншого типу лейкоцитів у лейкоцитограмі.
Лейкемоїдними реакціями мієлоїдного типу можуть бути:
- нейтрофільні реакції з омолодженням складу клітин крові (реакції мієлобластного типу);
- раекції еозинофільного типу.
Найпоширенішими є нейтрофільні реакції зі зсувом лейкоцитарної формули ліворуч, при яких у периферичній крові з'являються молоді клітини нейтрофільного ряду (метамієлоцити, мієлоцити, промієлоцити, рідше – мієлобласти) та підвищена кількість палочкоядерних нейтрофілів.
В основі розвитку лейкемоїдних реакцій лежить своєрідна гіперактивація нейтропоезу під час дії тих чи інших факторів з виходом у кров клітин із класу дозріваючих та ще більш молодих форм, тоді як у нормі в циркуляції мають бути наявними лише зрілі, функціонально повноцінні клітини.
Для кращого розуміння патогенезу таких станів необхідно згадати про особливості нейтропоезу, наявність пулу циркулюючих лейкоцитів та «резервного» пулу, що мобілізується в екстремальних умовах.
Інфекції можуть імітувати мієлоїдні чи лімфоїдні форми лейкемій, гострі чи хронічні. Найпоширенішим є діагноз хронічної мієлолейкемії при інфекціях. Для хронічної мієлоїдної лейкемії (ХМЛ), на відміну від лейкемоїдної реакції, характерна спленомегалія, низький рівень лужної фосфатази в лейкоцитах та наявність філадельфійської хромосоми при цитогенетичному аналізі кісткового мозку. Кількість базофілів майже завжди збільшена при ХМЛ і нормальна – при реактивній нейтрофілії. Ювенільна форма ХМЛ, що спостерігається в дітей перших років життя, також здебільшого легко диференціюється від лейкомоїдних станів наявністю лімфаденопатії, висипки та тромбоцитопенії.
У новонароджених із синдромом Дауна може виявлятися транзиторна мієлоїдна лейкемоїдна реакція в результаті внутрішньоклітинних дефектів регуляції проліферації та дозрівання нейтрофілів у кістковому мозку.
Високий рівень лейкоцитів із наявністю незначної кількості незрілих клітин чи за їх відсутності може спостерігатися при таких захворюваннях, як пухлинні процеси, гострі ревматоїдні артрити, гломерулонефрит. Дуже високий лейкоцитоз (до 200х109/л та більше) з появою незрілих форм клітин у крові є досить важкою діагностичною проблемою при дисемінованому туберкульозі. Подібна картина крові спостерігається при стафілококовій септицемії та пневмонії, менінгіті, інфікуванні H. influenzae та N. meningitidis, пневмококовому ендокардиті, сальмонельозі, дифтерії та бубонній формі чуми.
Лейкемоїдна картина крові, подібна до змін, що виникають під час гострої мієлоїдної лейкемії, описана при дисемінованих формах туберкульозу, ураженні мікобактеріями лімфоїдних тканин та селезінки. Псевдолейкемоїдні реакції спостерігаються при «виході» хворого з антибіотикоіндукованого агранулоцитозу та після пригнічення кісткового мозку в результаті важких бактеріальних та протозойних інфекцій («феномен рикошету»).
У новонароджених, особливо недоношених, при інфекціях може спостерігатися значне збільшення загальної кількості лейкоцитів чи зрілих форм нейтрофілів. Діагностичними ознаками септицемії у цій віковій групі є збільшення палочкоядерних форм нейтрофілів, наявність токсогенної грануляції та тілець Dohle.
Диференційний діагноз лейкемоїдних реактивних станів
Картина хронічної мієлоїдної лейкемії:
- менінгіт (H. influenzae та N. meningitidis);
- стафілококовий сепсис;
- пневмококовий ендокардит;
- дифтерія;
- бубонна форма чуми;
- туберкульоз;
- сальмонельоз.
Картина гострої мієлоїдної лейкемії:
- туберкульоз;
- псевдолейкемія («синдром рикошету» після нейтропенії).
Картина хронічної лімфолейкемії:
- коклюш;
- вітряна віспа;
- вірусні екзантеми.
- Картина гострої лімфобластної лейкемії:
- туберкульоз;
- інфекційний мононуклеоз.
- Картина гострої моноцитарної лейкемії:
- туберкульоз.
- Картина мієлодисплазії:
- ВІЛ-інфекція;
- інші віруси.
Нейтрофільні реакції периферичної крові також можуть бути відповіддю на різні патологічні фактори:
- екзогенні та ендогенні інтоксикації – отруєння їжею, чадним газом та лікарськими препаратами, уремія;
- шок – травматичний, операційний, інфекційно-токсичний;
- кровотечі;
- іонізуюча радіація;
- злоякісні новоутворення;
- період виходу з агранулоцитозів – імунних, індукованих ліками;
- гострий гемоліз.
Слід пам'ятати про появу нейтрофільного лейкоцитозу з омолодженням клітин під час проведення глюкокортикоїдної терапії.
Для диференційної діагностики реактивних станів від різних варіантів лейкемій слід послуговуватися наступними положеннями.
По-перше, необхідно пам'ятати, що значні лейкемоїдні зміни, як правило, спостерігаються при важкому загальному стані хворого. При цьому визначаються такі прояви захворювання, як зниження маси тіла, висока температура, осалгії, тромбоцитопенія. Наявність значного лейкоцитозу та зсуву ліворуч у лейкоцитарній формулі за відносно доброго самопочуття хворого частіше трапляється на початкових етапах гематологічних захворювань.
По-друге, для лейкемоїдних реакцій не характерна спленомегалія, хоча наявність у пацієнта збільшеної селезінки не виключає вторинних змін у гемограмі. Відомо, що при деяких захворюваннях (сепсис, окремі інфекційні захворювання) лікар може пальпувати селезінку. Проте збільшення селезінки при цих станах помірне, консистенція її м'яка. Наявність збільшеної щільної селезінки завжди наводить на думку про більшу вірогідність гематологічної патології.
Третьою характерною ознакою лейкемоїдних реакцій можна вважати морфологічні зміни клітин нейтрофільного ряду у вигляді появи токсигенної зернистості в цитоплазмі нейтрофільних гранулоцитів та різні дегенеративні зміни в них (вакуолізація ядра, цитоплазми). При тяжких септичних станах може спостерігатися некробіоз ядра майже в усіх клітинах крові. Звичайно, на можливість таких змін має звернути увагу лікар-лаборант.
Досить значні діагностичні труднощі можуть виникати під час виявлення еозинофілій – лейкемоїдних реакцій еозинофільного типу. У нормі кількість еозинофілів досить незначна, їх частка у формулі крові як дітей, так і дорослих однакова (абсолютна кількість – 0,12-0,24х109/л). Протягом дня кількість еозинофілів може змінюватися, найвищі рівні спостерігаються ввечері. Ці зміни можуть пояснюватися коливаннями продукції гормонів надниркових залоз. Еозинофілія часто виявляється у недоношених новонароджених.
Більша частина еозинофільного пулу лейкоцитів міститься в кістковому мозку і тканинах організму й мобілізується під дією різних факторів. Еозинофілія може бути реакцією на стрес та травму, закономірним етапом змін гемограми під час одужання після важких інфекційно-запальних захворювань (« червона зоря одужання»). У той же час еозинофільні реакції можуть супроводжувати різні патологічні стани та інфекційно-алергічні захворювання. Зростання еозинофілів у циркуляції зумовлено функціональними особливостями цих клітин, які мають властивість здійснювати фагоцитоз (еозинофіли фагоцитують імунні комплекси, інактивують віруси та речовини, що утворюються при алергічних реакціях). Вони також виконують функцію клітин-кілерів, здатних руйнувати паразитів.
У клінічній практиці еозинофілію вважають помірною при наявності 10-15% еозинофілів у гемограмі та значною, якщо їх частка перевищує 15%. Стани, за яких кількість еозинофілів понад 15-20%, відомі як «великі еозинофілії крові».
В останні десятиріччя спостерігається збільшення частоти значних еозинофілій, що може бути результатом зростання алергічних захворювань та реакцій. Розвиток еозинофільних реакцій здебільшого залежить від реактивності організму хворого. Так, у дітей найчастішими причинами еозинофільних лейкемоїдних реакцій є глистяні інвазії, алергічні захворювання та пов'язані з ними запальні реакції. Перелік хвороб, синдромів та запальних процесів, при яких спостерігається еозинофілія у периферичній крові та/або в тканинах досить великий.
Захворювання, синдроми та стани, при яких спостерігається еозинофілія крові та/або тканинна еозинофілія. Інфекційні фактори
- Паразитарні:
- тропічна еозинофілія;
- токсокароз.
- Гельмінтні інфекціі:
- аскаридоз;
- анкілостомоз;
- трихінельоз;
- опісторхоз;
- шистомоз;
- ехінококоз;
- лямбліоз.
- Непаразитарні:
- кокцидомікоз;
- хламідіозна пневмонія новонароджених;
- скарлатина та пневмококова пневмонія (фаза одужання);
- хвороба котячої подряпини;
- криптококова інфекція.
- Захворювання шкіри:
- атопічний дерматит;
- імунологічні захворювання шкіри;
- короста;
- еозинофільний целюліт (синдром Велла);
- епізодична ангіоедема з еозинофілією;
- хронічна ідіопатична уртикарія;
- бульозний пемфігоїд;
- герпес вагітних:
- гранульоматозний дерматит.
- Алергічні захворювання:
- астма;
- бронхопульмонарний аспергильоз;
- алергічний риніт;
- уртикарії (гострі алергічні та хронічні ідіопатичні);
- атопічний дерматит;
- інтерстиціальний нефрит, холестатичний гепатит, ексфоліативний дерматит.
- Синдроми імунодефіциту:
- синдром Віскота-Олдріча;
- селективний дефіцит Ig A з атопією;
- хвороба «трансплантант проти хазяїна».
- Захворювання респіраторного тракту:
- алергічний пневмоніт;
- алергічний бронхопульмональний аспергільоз;
- еозинофільна пневмонія;
- транзиторні пульмональні інфільтрати (синдром Леффлера);
- пролонговані пульмональні інфільтрати з еозинофілією (PIE-синдром);
- тропічна пульмональна еозинофілія (TPE);
- бронхоектази;
- кістозний фіброз.
- Неопластичні та мієлопроліферативні захворювання та синдроми:
- еозинофільна лейкемія;
- лімфоми (Т-клітинна, лімфома Ходжкіна);
- хронічна мієлоїдна лейкемія;
- т-клітинна лімфоцитарна лейкемія;
- мієломоноцитарна лейкемія з еозинофілією кісткового мозку (М4Ео, інверсія 16);
- солідні пухлини (епітеліального походження, пухлини яєчників);
- ідіопатичний гіпереозинофільний синдром;
- ангіоімунобластна лімфаденопатія;
- ангіобластна лімфоїдна гіперплазія (хвороба Кімура);
- системний мастоцитоз.
- Ендокринні захворювання:
- хвороба Адісона.
- Реакції при терапії цитокінами:
- інтерлейкін-2 та інтерлейкін-2 плюс, лімфокін-активовані клітини-кілери (LAK);
- гранулоцитарно-моноцитарний колонієстимулюючий фактор;
- при нейтропенії, індукованій хіміотерапією.
- Захворювання шлунково-кишкового тракту:
- еозинофільний гастроентерит;
- запальні захворювання кишечнику;
- алергічний гастроентерит (діти молодшого віку);
- целіакія.
- Хвороби сполучної тканини:
- васкуліти/розлади колагену судин;
- гіперсенситивний васкуліт;
- алергічний грануломатоз з ангіїтом (синдром Чарга-Страуса);
- сироваткова хвороба;
- еозинофільний фасциоліт;
- синдром Sjogren;
- ревматоїдний артрит (тяжка форма).
- Токсичні реакції на парентеральні ліки:
- синдром еозинофільної міалгії;
- токсичний синдром масляних розчинів.
Інші причини:
- хронічний активний гепатит;
- хронічний діаліз;
- гострий панкреатит;
- після опромінення;
- гіпопітуітаризм.
Отже, перелік можливих причин розвитку еозинофільних реакцій досить великий, зміни можуть спостерігатися не лише в крові, а й у різних органах та системах. У непевних випадках лише спостереження та обстеження в динаміці дає змогу встановити точний діагноз. Проте іноді, навіть у разі всебічного обстеження з залученням різних спеціалістів, протягом тривалого часу не вдається виявити причину змін у гемограмі. Ці пацієнти підлягають спостереженню в гематолога через високий ризик розвитку в майбутньому захворювань системи крові.
У разі виявлення еозинофільної реакції в дитини лікар-педіатр має звернути увагу на такі моменти:
- чи є на момент обстеження які-небудь гострі чи хронічні захворювання, що можуть бути причиною еозинофілії;
- чи не приймав пацієнт препаратів, чи не було контакту з токсичними речовинами;
- чи є у хворого схильність до алергічних проявів, чи немає схильності до алергічних, аутоімунних захворювань у родичів;
- чи немає в анамнезі вказівок на контакт із тваринами – носіями паразитів, поїздок в епідеміологічно несприятливі регіони;
- чи є загальні зміни здоров'я (слабкість, втрата ваги, висока температура);
- патологічні зміни з боку яких органів та систем спостерігаються у хворого (серце, легені, ЦНС, гепатоспленомегалія, міозити, фасциїти, збільшені лімфовузли);
- які додаткові зміни є в аналізі крові (наявність анемії, зміна кількості тромбоцитів, морфологічні особливості еозинофілів – полісегментація при глистяних інвазіях, молоді форми – при гемобластозах).
Відповіді на ці запитання дають змогу лікарю загальної практики правильно обрати додаткові методи обстеження. Абсолютна кількість еозинофілів, що перевищує 1,0х109/л, не може мати лише алергічну етіологію. У всіх випадках високої еозинофілії (понад 3,0х109/л) необхідним вважається виключення паразитозів, при цьому слід пам'ятати про можливість гельмінтної інвазії органів шлунково-кишкового тракту, сечового міхура, легеневої тканини.
Лімфоцитарні лейкемоїдні реакції характеризуються значним збільшенням абсолютного числа лімфоцитів у периферичній крові, при цьому іноді збільшуються лімфатичні вузли, селезінка, печінка.
Абсолютне збільшення лімфоцитів рідко спостерігається при гострих бактеріальних інфекціях. Винятком є коклюш, при якому лише у дітей до 6 міс. спостерігаються мінімальні зміни, натомість у старших дітей у 50% випадків рівень лейкоцитів збільшується до 15-20х109/л протягом перших двох тижнів хвороби. В експериментах на тваринах було показано, що токсин B. pertussis стимулює збільшення лімфоцитів шляхом блокування міграції лімфоцитів із крові в тканини.
Такі хронічні бактеріальні інфекції, як туберкульоз і бруцельоз, можуть бути причиною тривалого лімфоцитозу. Неспецифічні вірусні інфекції можуть спричинити незначний лімфоцитоз з наявністю атипових лімфоцитів у периферичній крові, але інфекційний мононуклеоз та цитомегаловірусна інфекція є найвірогіднішими причинами стійкого атипового лімфоцитозу. Значне збільшення лімфоцитів спостерігається при гострому інфекційному лімфоцитозі. За картиною крові його легко можна сприйняти за хронічну лімфолейкемію, але він спостерігається майже виключно у дітей, а в них не буває хронічної лімфолейкемії. Інфекційний лімфоцитоз триває кілька днів, супроводжується легкими катаральними явищами.
Інфекції, що можуть бути причиною лімфоцитозу.
- Гострі інфекції:
- коклюш;
- гострий інфекційний лімфоцитоз;
- інфекційний мононуклеоз;
- інфекційний гепатит;
- токсоплазмоз;
- цитомегаловірусна інфекція.
- Хронічні інфекції:
- туберкульоз;
- бруцельоз;
- сифіліс;
- рікетсіоз.
Тиреотоксикоз як у дітей, так і в дорослих також може бути причиною лімфоцитозу.
Найпоширенішою причиною направлення хворих до гематолога з приводу лейкемоїдних реакцій лімфоцитарного типу є інфекційний мононуклеоз, на який частіше хворіють діти та молоді люди. Збудник хвороби – вірус EBV. Для клінічної картини характерний астенічний синдром, лихоманка, ангіна, лімфаденопатія, можливі гепато- та спленомегалія.
У периферичній крові помірний лейкоцитоз (15-30х109/л), атипові мононуклеари (бласттрансформовані лімфоцити). Ці клітини іноді трактуються лікарями-цитологами як «імунобласти» чи просто «бласти». В останньому випадку виникають підозри на наявність лейкемії. Динаміка змін у гемограмі, перегляд препаратів крові досвідченим лікарем-лаборантом, позитивні серологічні проби допоможуть у диференційній діагностиці.
Із вірусних захворювань, при яких виникають лейкемоїдні реакції лімфоцитарного типу, можна назвати краснуху.
Лімфоцитоз може виявлятися при грипі, вірусних пневмоніях, іноді гіпертиреозі, хронічному тонзиліті. В останніх випадках загальна кількість лейкоцитів частіше нормальна чи знижена.
Туберкульозний процес на різних стадіях може супроводжуватися як лімфо-, так і моноцитозом. Покращання загального стану хворого та інактивація туберкульозного процесу нормалізують лейкоцитарну формулу.
Наявність у крові дитини стійкої лімфоцитарної реакції незрозумілої етіології є показанням для спостереження та обстеження в гематолога, оскільки ці реакції можуть бути проявом системного захворювання крові (лімфоми, мієлодиспластичний синдром, лейкемії).
Перебіг лейкемоїдних реакцій як вторинних змін у складі крові залежить від перебігу основного захворювання, тому вони можуть слугувати критеріями ефективності терапії основного процесу. Так, збереження реакції мієлоїдного типу у хворого з запальними процесами свідчитиме про активний запальний процес. У випадку еозинофілії в крові хворого на пухлину чи лімфому Ходжкіна означає загрозу рецидиву чи метастазування. Натомість нормалізація лейкоцитарної формули свідчить про успішність терапії та відновлення нормальної функції кровотворної системи.
У деяких випадках у динаміці розвитку лейкемоїдних реакцій спостерігаються певні особливості. Наприклад, при еозинофільних реакціях на паразитози характерним є ще більше підвищення кількості еозинофілів після початку лікування паразитарної інфекції та відновлення нормальної кількості еозинофілів через досить тривалий період після терапії. Таке збільшення еозинофілів пояснюється підвищенням їх цитотоксичних властивостей за наявності ефективного препарату.
Таким чином, під час проведення диференційної діагностики лейкемоїдних реакцій і системних захворювань крові та визначенні причини реактивних змін у гемограмі велике значення має ретельно зібраний анамнез, уважний огляд хворого та правильна оцінка всіх показників розгорнутого клінічного аналізу крові.
Що стосується питань терапії, то з усього вищезазначеного випливає, що лікувати необхідно основне захворювання, яке призвело до виникнення лейкемоїдної реакції з боку крові.
Список літератури знаходиться в редакції.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

 Простий герпес: патогенез, клініка та лікування
Простий герпес: патогенез, клініка та лікування
 Генітальний герпес: клінічні рекомендації CDC 2006 р.
Генітальний герпес: клінічні рекомендації CDC 2006 р.
 Клінічні варіанти інфекції, спричиненої вірусом Епштейна-Барр, у дітей
Клінічні варіанти інфекції, спричиненої вірусом Епштейна-Барр, у дітей
 TORCH-інфекції: герпес
TORCH-інфекції: герпес