Новые возможности лечения аллергодерматозов
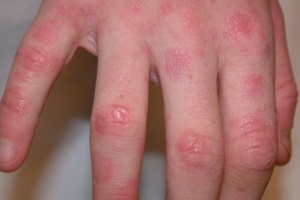
Аллергические дерматозы – большая группа заболеваний кожи, включающая аллергический контактный дерматит, различные формы экземы, атопический дерматит, крапивницу, аллергические васкулиты, лекарственные аллергические сыпи и ряд других более редко встречающихся дерматозов, в патогенезе которых ведущая роль принадлежит аллергическим реакциям.
 Основными принципами лечения аллергодерматозов являются комплексность и индивидуальный подход, учитывающий основные патогенетические механизмы и клинические особенности заболевания у данного пациента.
Основными принципами лечения аллергодерматозов являются комплексность и индивидуальный подход, учитывающий основные патогенетические механизмы и клинические особенности заболевания у данного пациента.
Современные подходы к лечению аллергодерматозов базируются на том, что эти состояния, даже начинаясь остро, нередко приобретают хроническое течение и требуют не только купирования острых проявлений болезни, но и контроля за ее протеканием с целью либо предотвратить рецидивы заболевания, либо, как минимум, смягчить его симптомы, либо продлить период клинической ремиссии.
Комплексная терапия предусматривает подавление аллергического воспаления и уменьшение воздействия причинных факторов. При этом она включает диетотерапию, мероприятия по контролю окружающей среды, системную фармакотерапию, наружную терапию, физиотерапевтические методы лечения, реабилитацию, устранение или уменьшение симптомов сопутствующей патологии.
Если речь идет об аллергическом дерматите, то в ряде случаев достаточно выявить и устранить соответствующий аллерген, применить адекватную наружную терапию, что позволяет достичь клинической ремиссии. К сожалению, в реальной жизни эта схема не всегда осуществима даже при лечении больных аллергическим дерматитом, не говоря уже о таких хронических, часто генетически детерминированных заболеваниях, как атопический дерматит, экзема и др. Следует также учитывать, что эти заболевания, как правило, протекают на определенном патогенетическом фоне (патологии желудочно-кишечного тракта, нарушений со стороны нервной системы, эндокринопатий и др.). В связи с этим лечение аллергических дерматозов является обычно комплексным и включает в себя как системную, так и наружную терапию.
Для системного лечения больных аллергодерматозами используют медикаментозные средства различных групп: антигистаминные, мембраностабилизирующие, улучшающие и восстанавливающие функцию органов пищеварения, витамины, препараты, регулирующие функцию нервной системы, средства антибактериального, антиоксидантного и в ряде случаев иммунотропного действия, лишь в особо тяжелых случаях – глюкокортикоиды [1-4].
Наружная терапия – один из самых важных разделов лечения больных аллергодерматозами, а на определенных этапах, пожалуй, и основной. Цели наружной терапии:
- подавление признаков воспаления кожи и связанных с ним основных симптомов аллергодерматозов в острой (гиперемия, отек, мокнутие, зуд и др.) и хронической (инфильтрация, лихенификация, зуд и т. д.) фазах болезни;
- при необходимости – устранение излишней сухости кожи;
- профилактика и устранение вторичного инфицирования пораженных участков кожи;
- восстановление поврежденного эпителия;
- улучшение барьерных функций кожи.
В зависимости от клинических проявлений заболевания применяются различные лекарственные формы препаратов наружного действия (таблица). При этом используются разнообразные средства: топические стероиды; препараты, содержащие антисептики, антибиотики; противогрибковые; кератолитические и кератопластические, антигистаминные, увлажняющие, стимулирующие эпителизацию вещества; фитопрепараты и некоторые противовоспалительные средства нового поколения (селективные ингибиторы цитокинов воспаления). Возможны различные комбинации перечисленных выше препаратов [4].
Без алгоритма действий в данном перечне препаратов практически невозможно разобраться (рис. 1).
Ключевыми препаратами в этом алгоритме являются топические стероиды (ТС) – наиболее эффективные средства в терапии острых и хронических дерматозов. Разработке принципов эффективного использования ТС посвящено множество исследований [5-9].
При назначении ТС руководствуются следующими принципами:
- выбор действующего вещества препарата – кортикостероида (КС) – должен соответствовать интенсивности клинической картины дерматозов, т. е. противовоспалительное, вазоконстрикторное, антиаллергическое, антипролиферативное действия КС должны быть адекватны степени поражения кожи;
- концентрация КС, частота применения и другие характеристики средства не должны вызывать побочных эффектов;
- лекарственная форма препарата должна быть адекватна стадии воспалительного процесса и его морфологическим особенностям, локализации поражения;
- целесообразно введение вспомогательных веществ (кератолитиков, антибиотиков, антисептиков) для расширения спектра действия кортикостероидных средств и снижения их концентрации на основании знания молекулярных механизмов взаимодействия.
Учитывая изменения в структуре кожи у больных хроническими дерматозами (утолщение рогового слоя эпидермиса), что ведет к ограничению воздействия дерматологических препаратов на патологически измененные подлежащие слои, целесообразно включение в мази и кремы кератолитических средств. Выделяют два основных направления их использования в препаратах для наружного применения:
- для реализации кератолитического, отшелушивающего и антимикробного действия.
- для повышения активности других лекарственных веществ, входящих в их состав, поскольку кератолитики известны как наиболее эффективные средства для усиления пенетрации лекарственных препаратов. Особенно выраженный синергизм проявляется в сочетании салициловой кислоты с КС.
Совершенствование ТС возможно за счет совершенствования основ, однако прогресс коснулся лекарственных основ значительно меньше, чем действующего вещества. Распространенное мнение, что максимум терапевтической эффективности препаратов может быть проявлен только за счет действующего вещества, приводило к назначению неадекватных стадиям воспалительного процесса лекарственных форм [10].
Использование стандартных мазей на жировой основе при острых экссудативных проявлениях дерматозов усугубляет воспалительный процесс (нарушаются дыхание и терморегуляция кожи, усиливается мокнутие), а назначение крема или мази на гидрофильных основах при «сухих» дерматозах, сопровождающихся лихенизацией и шелушением, может усилить эти явления. В то же время лекарственная основа сама по себе обеспечивает лечебные свойства препарата. В частности, гидрофильные основы, обладая высокой гиперосмолярной активностью, не оказывают повреждающего действия на здоровые ткани и избирательно поглощают экссудат, а также ограничивают всасывание КС, обеспечивая их действие непосредственно в очаге поражения с максимально щадящим эффектом. Гидрофобные основы известны как хорошие проводники КС.
Следует отметить, что исследование локализации молекул стероидов в различных мазевых основах в зависимости от состава вспомогательных веществ – растворителей, поверхностно-активных веществ (ПАВ), циклодекстринов – позволяет разрабатывать оригинальные препараты с совершенно новыми свойствами [11].
Сравнительное изучение терапевтической эффективности препаратов, содержащих различные по силе действия КС на разных (гидрофильных и гидрофобных) основах, при лечении экспериментального ДНХБ-дерматита у животных показало, что мази на гидрофобных основах значительно снижают проявления воспалительной реакции, но в то же время тормозят рассасывание очага воспаления, тем самым переводя его в хроническое. Применение препаратов на гидрофильных основах при остром воспалении в первые сутки вызывает усиление экссудативных проявлений, но уже к третьим суткам их терапевтический эффект значительно превосходит таковой при применении гидрофобных основ. Это дает основания предположить, что гидрофобная основа обеспечивает мощное противовоспалительное действие в глубоких слоях дермы, придает воспалению более торпидное течение и, тем самым, не обеспечивает интенсивного саногенеза, тогда как гидрофильная основа, на первый взгляд усиливая экссудативные реакции, способствует активации защитных неспецифических реакций в тканях. Поэтому мази на гидрофильной основе в наибольшей степени соответствуют острой фазе воспаления.
Если процесс носит торпидный хронический характер (после разрешения островоспалительных проявлений), более эффективны (более соответствуют характеру воспаления) мази на гидрофобных основах. Назначение сильных КС на гидрофильных основах в ранние сроки воспалительного аллергического процесса обеспечивает достижение быстрой клинической ремиссии, тогда как применение более слабых КС или недостаточно гидрофильных основ может привести к развитию торпидности воспалительного процесса, который в дальнейшем с трудом поддается разрешению, а также создает морфологическую основу для осложнений, таких как васкулит, дистрофические изменения нервных окончаний, недостаточно быстрое заживление эпидермиса, что создает входные ворота для вторичной инфекции. Если же воспалительный процесс носит хронический характер, то необходимый эффект может быть достигнут при применении препаратов на гидрофобной основе [7, 12].
Еще одним новым направлением совершенствования основ является разработка так называемых увлажняющих основ. Их применение оправдано тогда, когда острые воспалительные явления купированы и дальнейшее использование гидрофильных основ может привести к пересушиванию кожи, однако воспаление выражено в такой степени, что гидрофобные основы применять еще нецелесообразно. Особый интерес представляет препарат Флуцар на оригинальной основе, которая является гидрофильной эмульсионной, но в то же время удерживает влагу в коже, что особенно важно в тех случаях, когда гидрофильная основа прекращает мокнутие, кожа пересушена, воспаление выражено, и потому прибегать к гидрофобным основам еще не желательно. Этот препарат показан также при дерматозах, сопровождающихся выраженной сухостью, инфильтрацией и лихенификацией [10].
Итак, критерии выбора ТС:
- активность стероида;
- скорость наступления эффекта;
- безопасность;
- наличие соответствующих характеру процесса лекарственных форм.
Среди комбинированных препаратов наиболее значимыми при лечении больных аллергодерматозами считаются средства, содержащие, наряду с КС, антибактериальные и противогрибковые вещества. Возвращаясь к алгоритму проведения наружной терапии, сформулированному на основе клинического опыта, мы видим, что борьба с бактериальными, грибковыми и вирусными инфекционными осложнениями представляет неотъемлемую часть лечения таких больных.
Так, у больных атопическим дерматитом (АтД) наблюдаются значительные изменения микрофлоры кожи. По данным литературы, до 90% таких больных являются носителями Staphylococcus aureus (у здоровых лиц – лишь 5%), причем у 60% выделяют штаммы Staphylococcus aureus, продуцирующие суперантигены. У 60% пациентов обнаруживается ассоциация стрептококка и стафилококка [13]. В проведенных в последние годы на кафедре дерматовенерологии НМАПО под руководством профессора Л.Д. Калюжной исследованиях установлена значительная роль условно-патогенных микроорганизмов в развитии пиококковых осложнений и сенсибилизации организма [14].
Роль бактериальной и грибковой флоры многообразна. В патогенезе аллергического воспаления имеют значение колонизация кожи различными микроорганизмами (развитие клинически значимых пиококковых или грибковых осложнений), суперантигены, стимуляция Т-клеток, выработка специфических иммуноглобулинов Е. Особо следует остановиться на механизмах участия стафилококковых антигенов в патогенезе АтД. Их можно представить следующим образом: непосредственная стимуляция антигенпрезентующих клеток и кератиноцитов, поликлональная активация Т-лимфоцитов, стимуляция Т-клеточной пролиферации, инфильтрация кожи Т-лимфоцитами, действие в качестве классических аллергенов, к которым образуются специфические иммуноглобулины Е, и прямое повреждающее действие на кожу.
Причинами инфекционных осложнений являются:
- изменения состава липидного слоя (снижение содержания ненасыщенных жирных кислот);
- экссудация на поверхность кожи белков плазмы;
- наличие входных ворот для инфекции вследствие зуда, расчесов и эволюции полосных элементов;
- изменения иммунного ответа (Th2-сдвиг, снижение секреции иммуноглобулина А и продукции гамма-интерферона);
- изменение рН поверхности кожи в сторону алколоза.
Необходимо отметить, что назначать комбинированные ТС следует не только при пустулизации. Пиококковая инфекция может проявляться эритемосквамозными поражениями, усугублением мокнутия, образованием корок и другими признаками.
Классическим примером комбинированных препаратов являются ТС на основе бетаметазона валерата и гентамицина. Гентамицин – антибиотик широкого спектра действия, он высоко активен в отношении аэробных грамположительных кокков (в том числе стрепто- и стафилококков) и аэробной грамотрицательной флоры (протея, кишечной палочки, сальмонелл и др.). Резистентность микроорганизмов к гентамицину развивается крайне медленно. К этой группе препаратов относится Целестодерм-V с гарамицином.
Спектр комбинированных ТС, имеющих также антибактериальное действие, велик. Хотелось бы обратить внимание на новые разработки Государственного научного центра лекарственных средств (при нашем участии), в которых в качестве антимикробных и противогрибковых препаратов широко использовали антисептики, такие как мирамистин в Тримистине и цетилпиридиния хлорид в кремах Бетаметазон-Дарница, Фокорт. При осложнениях грибковой или смешанной грибково-бактериальной инфекцией показаны хорошо известные препараты Тримистин и Тридерм.
Применение комбинированных средств, по данным наших исследований, нормализует биоценоз кожи больных аллергодерматозами и снижает опасность развития пиококковых осложнений, которые значительно утяжеляют течение заболевания, требуют системного введения антибиотиков.
Почему так важно иметь спектр препаратов и продолжать разрабатывать их? Мы приводим примеры различных средств наружной терапии, так как считаем, что лечение должно быть динамичным, препараты следует менять в зависимости от клинических проявлений заболевания, наличия и отсутствия осложнений. Более того, нередко больным аллергодерматозами необходимо менять наружные средства каждые 3-4 дня. Принципы и алгоритмы основаны на анализе лечения и наблюдения почти 700 пациентов. Установлено, что использование одного ТС, даже содержащего глюкокортикостероиды сильного действия, приводит к клинической ремиссии у 60-68% больных, тогда как динамичное применение наружных средств, меняющихся в зависимости от клинической формы и возможных осложнений, позволяет повысить ремиссию до 88-90% [9].
Следует отметить, что, обладая сильным противовоспалительным действием, ТС не являются селективными, так как, ингибируя воспаление, действуют на множество мишеней, в том числе на сосуды, иммунокомпетентные клетки, кератиноциты и др. Все это обусловливает потенциальный риск при их применении, к основным моментам которого относятся:
- атрофия кожи (стрии, сглаженность фолликулярного рисунка);
- телеангиоэктазии;
- задержка регенерации;
- активация вирусной, бактериальной, грибковой инфекции;
- периоральный дерматит, розацеоподобный дерматит;
- изменение функции сальных желез (стероидные угри);
- нарушение трофики кожи;
- гипертрихоз;
- реактивный дерматит, обусловленный синдромом отмены [6, 8].
Кроме того, применение современных ТС, назначаемых в рекомендуемых дозах и режимах, как правило, не приводит к системным эффектам. Однако когда речь идет о маленьких детях, нельзя исключить и такой возможности. Неслучайно круг ТС, разрешенных для лечения детей до 12 лет, весьма ограничен: это препараты, содержащие нефторированные кортикостероиды: мометазона фуроат (Элоком), метилпреднизолона ацепонат (Адвантан), гидрокортизона 17-бутират (Локоид, Латикорт). Срок применения ТС для взрослых составляет не более 2 недель, нефторированных препаратов – 4. К сожалению, за этот период далеко не всегда удается достичь клинической ремиссии, а возможности долгосрочной поддерживающей противорецидивной терапии весьма ограничены.
До последнего времени практически отсутствовали средства для долговременного контроля течения аллергодерматозов. В связи с этим был необходим принципиально новый подход к лечению заболевания, а также средства, позволяющие бороться с обострением в ранней стадии и безопасные в такой мере, чтобы обеспечить длительное эффективное поддерживающее противорецидивное лечение без развития побочных эффектов.
С целью обеспечить длительный контроль над течением заболевания, включающий снятие зуда, уменьшение клинических проявлений на коже, удлинение периода клинической ремиссии, уменьшение потребности в ТС, и таким образом свести к минимуму связанные с применением ТС побочные реакции разработан новый нестероидный препарат пимекролимус (Элидел), применение которого уже на 2-3-й день позволяет достичь желаемых результатов. Препарат особенно эффективен в проблемных зонах, к которым относят лицо, шею, крупные складки. Он разрешен к применению с трехмесячного возраста. Высокая безопасность данного средства дает возможность применять его продолжительное время, что позволяет осуществлять длительный контроль над течением заболевания [15-17]. Примером использования Элидела может служить алгоритм лечения больных атопическим дерматитом (рис. 2).
Для обеспечения стойкого терапевтического эффекта необходим повседневный уход за кожей. При этом обязательным условием является гидратация кожи, особенно после мытья. При купании следует избегать горячих ванн, а также применения моющих средств, ощелачивающих кожу. Однако рациональный уход за кожей больных аллергодерматозами требует дальнейшего изучения, а в перспективе – разработки и совершенствования средств ухода за кожей таких пациентов.
Таким образом, активная наружная терапия с последующим адекватным уходом за кожей в комплексе с соответствующей системной патогенетической терапией способны обеспечить как купирование обострений самого заболевания, так и профилактику его осложнений.
Литература
- Калюжная Л.Д., Шмыгло М.М., Ибрагим Ю.Т., Уваренко Е.А. Рациональный подход к обоснованной терапии атопического дерматита // Вісник Харківського університету. – 2002. – № 545. – С. 102-104.
- Атопический дерматит: Руководство для врачей / Под ред. Т.В. Проценко. – Донецк.: МЕДИНФО, 1998. – 108 с.
- Атопический дерматит: Руководствово для врачей / Под ред. Ю.В. Сергеева. – М.: Медицина для всех, 2002. – 183 с.
- Бережний В.В., Білозоров О.П., Горовенко Н.Г., Кутасевич Я.Ф. та ін. Діагностика та терапія атопічного дерматиту (стандарти діагностики та терапії). – К., 2002. – 32 с.
- Шахтмейстер И.Я., Шварц Г.Я. Новые лекарственные препараты в дерматологии. – М., 1995. – 65 с.
- Грецкий В.М., Константинов А.В., Малова И.Д. Гормоны в наружной терапии дерматозов. – М.: Медицина, 1981. – 184 с.
- Кутасевич Я.Ф. Современные подходы к применению топических глюкокортикостероидов // Журнал дерматологии и венерологии. – 2000. – № 1 (9). – С. 95-99.
- Современная наружная терапия дерматозов (с элементами физиотерапии) / Под ред. Н.Г. Короткого. – Тверь: Губернская медицина, 2001. – 528 с.
- Кутасевич Я.Ф., Маштакова І.О., Савенкова В.В. Сучасні підходи до застосування препаратів зовнішньої дії, що містять глюкокортикоїди: Методичні рекомендації. – Харків. 2000. – 14 с.
- Кутасевич Я.Ф., Маштакова И.А., Ляпунов Н.А. Новые возможности в наружной терапии хронических дерматозов // Український журнал дерматології, венерології, косметології. – 2003. – № 3 (10). – С. 15-17.
- Ляпунов М.О., Драник Л.I., Безугла О.П. Стан розробки та виробництва м’яких лiкарських засобiв за кордоном i в Українi // Фармацевтичний журнал. – 1994. – № 3. – C. 19-25.
- Якимова Т.П., Кутасевич Я.Ф., Савенкова В.В. и др. Морфологическое обоснование подходов к лечению топическими стероидами // VIII Всеросийский съезд дерматовенерологов. – М., 2001. – С. 180-181.
- Нобл У.К. Микробиология кожи человека. – М.: Медицина, 1986. – С. 377-378.
- Калюжная Л.Д., Руденко А.В., Мурзина Э.А., Волощук Е.М. Аутофлора кожи больных с АД // Український медичний часопис. – 1999. – № 4 (10). – С. 13-19.
- Степаненко В.І., Іщейкін К.Є., Рижко П.П., Кайдашев І.П. Імуносупресивна терапія при атопічному дерматиті (Огляд сучасних літературних даних та обґрунтування перспективних напрямків подальших досліджень) // Український журнал дерматології, венерології, косметології. – 2005. – № 1. – С. 19-22.
- Калюжная Л.Д. Принципиально новое направление в наружной терапии атопического дерматита // Український журнал дерматології, венерології, косметології. – 2005. – № 1. – С. 42-45.
- Рыжко П.П., Сафронова Я.Н., Рощенюк Л.В. Рациональность применения нового нестероидного крема Элидел // Український журнал дерматології, венерології, косметології. – 2005. – № 1. – С. 46-49.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

 Контактный дерматит – болезнь «сверхчувствительной» кожи
Контактный дерматит – болезнь «сверхчувствительной» кожи
 Аллергический дерматит
Аллергический дерматит
 Латексная аллергия: распространенность, клиника, диагностика, лечение, профилактика
Латексная аллергия: распространенность, клиника, диагностика, лечение, профилактика
 Аллергия: на что она бывает
Аллергия: на что она бывает