- Головна
- /
- Статті
- /
- Дерматокосметологія
- /
- Пигментные новообразования кожи
Пигментные новообразования кожи
Кожа и ее дериваты (потовые, сальные железы, волосы), находясь в морфофункциональном единстве, генетически детерминированы на выполнение многообразных биологических задач, связанных с поддержанием гомеостаза организма.
Кожа предохраняет человека от механических воздействий, патогенного влияния физических, химических агентов (ксенобиотиков), бактериальных, вирусных и иных чужеродных частиц, выполняет функцию терморегулятора, спасая от перегрева или переохлаждения отдельные части тела или весь организм. Благодаря высокой плотности васкуляризации (поверхностная и глубокие сети) кожа депонирует кровь и отдает ее при любых запросах организма, начиная от психоэмоциональных пертурбаций и заканчивая болезнями внутренних органов, нуждающихся в потреблении кислорода и в получении других жизненно важных метаболитов. Поскольку кожа обладает высокой тактильной и хеморецепторной чувствительностью, она немедленно реагирует на внешние и внутренние раздражители, всасывает молекулы разных лекарственных и биологически активных веществ, секретирует пот, кожное сало, выводит катаболиты водно-минерального и углеводного обмена.
Видимые глазу кожные покровы называются эпидермисом, наружным слоем которого является роговой. Его клетки постоянно слущиваются, отшелушиваются, тем самым стимулируя нижележащие слои эпидермиса к постоянному клеточному обновлению, созреванию и дифференцировке. Под эпидермисом находится соединительнотканная основа кожи (дерма), в которой располагаются коллагеновые и эластические волокна, а среди них – многочисленные кровеносные и лимфатические сосуды, нервы и их окончания. Часть таких «якорных» волокон проникает в жировую клетчатку и прикрепляется к апоневрозам мышц. Однако, ограничиваясь рамками статьи, рассмотрим эпидермис как многослойный «пирог» или «сэндвич», состоящий из базального, шиповатого, зернистого слоев, составляющих в совокупности так называемый ростковый, мальпигиев слой; блестящий (прозрачный, элеидиновый) и роговой слои. Счет указанных слоев эпидермиса идет снизу вверх, по направлению к роговому, который в основном состоит из ороговевающих клеток – кератиноцитов. Мальпигиев слой эпидермиса – главное место образования пигмента меланина, который в виде мелкогранулярной зернистости компонуется в специализированные внутриклеточные образования (меланосомы), находящиеся в цитоплазме отростчатых пигментных клеток – меланоцитах. Меланосомы транслоцируются в вышележащие слои эпидермиса как по отросткам, так и путем пиноцитоза, что приводит к появлению пигмента в кератиноцитах, которые являются биологическим экраном защиты от вредного воздействия на кожу организма лучей ультрафиолетовой части спектра солнечного излучения. Вредный для кожи ультрафиолет проникает через облака; 20-минутное пребывание в солярии эквивалентно 4-часовому загоранию на солнце.
В настоящее время за рубежом начинают использовать специальные стиральные порошки для летней одежды, придающие ей ультрафиолетотталкивающие свойства. С медицинской точки зрения процесс инсоляции на пляже или в солярии чреват для любительниц загорать, может усилить окраску эпидермиса интенсификацией размножения пигментных клеток, при котором возрастает вероятность образования патологических форм меланоцитов (атипических – невуса, опухолевых – меланомы). Вспомните кинохроники тех лет, когда «пляжники» носили широкополые шляпы и надевали купальные, порой комичные, принадлежности, закрывавшие тело. Возможно, все это рано или поздно к нам вернется и уже не будет вызывать ироничной улыбки.
Если рассматривать процесс меланиногенеза не только в локальном аспекте, но и с учетом системного подхода, то, принимая решение приобрести загар, не надо забывать о состоянии эндокринных желез (гипофиза, щитовидной железы, яичников, надпочечников), гормональная активность которых существенно влияет на статус меланоцитов и может привести к переходу «неактивного» невуса в активное состояние с пролиферацией (меланоцитов). Немаловажное значение имеет и фактор наследственной отягощенности среди кровных родственников, что повышает риск активизации невусов и их злокачественной трансформации.
Переходя непосредственно к освещению вопроса о пигментных новообразованиях кожи, следует сначала определиться с этимологией термина «невус» (naevus), который семантически связан с рождением, т.е. возникновением невуса как врожденной патологии. Действительно, процесс меланиногенеза происходит в эмбриональном состоянии, достигает пика к первому дню рождения, а затем начинает стихать в раннем постнатальном периоде. Невусы представляют собой врожденные пороки развития кожи (гамартомы), еще точнее – эпидермиса, в котором имеет место аномалия развития меланоцитов и их синтетической активности (образование меланина) во многочисленных количественно-качественных вариациях, что и обусловливает поливариантность строения невусов и их биологического поведения.
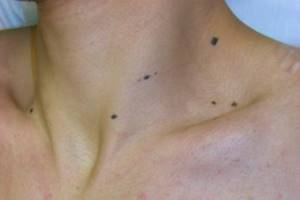
В народе невусы называют родинками, которые есть у каждого человека. Следует отметить, что эти пигментные новообразования кожи не всегда связаны с патологией кожи от рождения, а могут появляться в процессе жизни на внешне неизмененной коже (de novo), как обычно говорят, – на ровном месте. Их медики называют приобретенными пигментными невусами, поскольку в кератиноцитах рогового слоя находится меланин в обесцвеченной, неактивной форме, а после интенсивной инсоляции, травмы или контакта с химическими детергентами меланин переходит в активную форму, которая придает приобретенному невусу коричневый цвет, вплоть до черного.
Каждая женщина в силу своей особой биологической и эстетической сути проявляет повышенный интерес к состоянию кожи, что является причиной более частых обращений (по сравнению с мужчинами) к дерматологу, косметологу и в последнюю очередь – к онкологу. Отсутствие онкологической настороженности нередко начинается с самолечения в домашних условиях по принципу «знакомые, родственники рекомендовали» кремы, мази, настойки, примочки, перевязки волосом, ниткой и т.п. Единственно возможный адекватный принцип – медицинский подход: нет диагноза – не назначается лечение. Следовательно, специалисты первой линии контакта и общения должны направлять пациенток с пигментными пятнами, вызывающими подозрение на онкообразование, в специальные учреждения. При этом следует провести тактичную беседу с пациенткой, объяснив ей приоритет онкологов, а уже потом, после онкологического лечения, предлагать услуги эстетической медицины.
Основной перечень пигментных новообразований кожи представлен ниже. Подавляющее их большинство изучают при помощи микроскопического анализа после удаления. Читателям будет интересно узнать, что такой анализ проводит патологоанатом (в массовом сознании населения – человек со скорбным лицом, делающий заключение о причине смерти умершего). Кстати, за рубежом его называют клиническим патологом, что звучит не так страшно. Главное, что такие специалисты занимаются прежде всего прижизненной диагностикой заболеваний по данным биопсии и операций, которые делают онкохирурги. В арсенале последних – широкий спектр разных методик лечения (скальпель, электронож, лазер, криохирургия жидким азотом, лучевая терапия и т.п.). Сотрудничество онкодерматолога и патолога позволяет планировать тактику дальнейшего лечения и после удаления пигментных новообразований в случае необходимости.
Невусы из эпидермальных меланоцитов
Простое лентиго – врожденное пигментное пятно. Синонимические названия – гладкий, плоский невус – характеризуют гладкую, ровную поверхность невуса, который не выступает над поверхностью кожи и не отличается от нее по консистенции. Встречается преимущественно среди подростков, связь с инсоляцией не прослеживается. Имеет вид маленького (несколько миллиметров) поверхностного пятна с повышенным содержанием меланина без инфильтрации всей толщи эпидермиса.
Синдром множественного лентиго – особая разновидность простого лентиго с наличием тысяч плоских, гладких коричневых пятен кожи, размером от нескольких миллиметров до нескольких сантиметров, без поражения слизистых оболочек. Может быть ассоциирован с синдромом LEOPARD – пигментные пятна, располагающиеся в основном на шее и туловище, – название состоит из заглавных букв его проявлений: L – лентиго (Lentigines), E – электрокардиографические изменения (ECY-defects), О – окулярный гипертеларизм (Ocular hypertelarism), Р – стеноз легочной артерии (Pulmonic stenosis), А – патология гениталий (Abnormal genitalia), R – отставание в росте (Crowth Retardation), D – глухота (Deafness).
Лентиго при синдроме Пейтца-Эгерса – особая разновидность простого лентиго. Характеризуется плоскими, гладкими коричневыми пятнами вокруг рта, орбит глаз, может локализоваться в слизистых оболочках глаз, включая конъюнктиву. Кожные пятна могут ассоциироваться со множественными полипами желудочно-кишечного тракта, главным образом в тонкой кишке.
Сенильное лентиго – множественные пигментные пятна насыщенного коричневого цвета в тех участках кожи, которые инсолируются. Встречаются у лиц пожилого возраста; размеры пятен могут быть от нескольких миллиметров до 1 см.
Веснушки – маленькие коричневые пятнышки на коже лица, обычно локализованы в зонах инсоляции (синоним – эфелиды).
Меланотические пятна при синдроме Олбрайта имеют вид гладких гиперпигментированных множественных пятен большого размера в ассоциации с фиброзным остеитом у женщин.
Пятна при нейрофиброматозе (болезнь Реклингаузена) – врожденные, часто наследованные, множественные пигментные пятна, имеющие цвет «кофе с молоком». Типичная морфология – диффузное распределение меланина в кератиноцитах и меланоцитах эпидермиса. В последних часто регистрируются крупные меланиновые гранулы (меланосомы).
Меланоз Беккера – пигментное, проросшее волосками пятно в области кожи плеча с характерной односторонней локализацией; развивается во второй половине жизни.
Невусы из невусных меланоцитов эпидермально-дермального стыка
Встречаются преимущественно на коже конечностей, реже – на туловище, лице. Эти невусы, как правило, приподняты над кожей, имеют гладкую или шершавую поверхность, цвет – от коричневого до черного. По отношению к зоне стыка эпидермиса и дермы принято различать следующие разновидности невуса.
Юнкциональный (пограничный) невус имеет вид плоских, чаще слегка приподнятых над кожей пигментных новообразований с гладкой поверхностью, без волос. Типичная локализация невусноклеточного пролиферата – так называемый нижний эпидермис, в котором формируются очаговые скопления невусных «гнезд». «Верхний» эпидермис и «верхняя» дерма – преимущественно нормального строения. При их вовлечении в пролиферативный процесс возникает высокий риск развития меланомы.
Внутридермальный невус имеет вид бородавчатых или сосочковых разрастаний, поверхность шершавая. Типичная локализация невусноклеточных пролифератов – «верхняя» дерма, в которой формируются гнездные скопления с наличием гигантских многоядерных клеток. Для «верхней» дермы характерны скопления невусных меланоцитов округло-овальной формы. При распространении процесса на глубину – в «нижней» дерме определяются веретеноклеточные меланоциты, гранулемы инородных тел, фиброз. Внутридермальный невус не имеет существенного риска трансформации в злокачественный, поэтому у него есть синонимы – неактивный невус, отдыхающий невус и анахронизм – доброкачественная меланома.
Смешанный невус объединяет морфологические черты юнкционального и внутридермального невусов, отсюда синоним – комбинированный невус. Гнездные скопления невусных меланоцитов находятся в эпидермисе и дерме.
Баллоноклеточный невус встречается очень редко, размером до 5 мм, светло-коричневого цвета, мягкой консистенции, наиболее часто возникает в первые 30 лет жизни. Невусноклеточный пролиферат состоит из долек, а дольки – из крупных клеток со светлой цитоплазмой, в которой располагаются вакуоли. Считается, что последние являются следствием дегенерации меланосом.
Галоневус – особая разновидность невуса в виде пигментированного пятна с депигментированным ободком без признаков воспаления в последнем. Наблюдается преимущественно в молодом возрасте, как правило, на спине в виде одиночного пятна, иногда – в виде множественных пятен. Галоневус нередко подвергается спонтанной инволюции.
Эпителиоподобный и/или веретеноклеточный невус – к этим названиям можно добавить термины «ювенильный» или «юношеский» невус, хотя их также можно подвергнуть критике, поскольку такая разновидность невуса может встречаться и у взрослых. Еще одно название – «доброкачественная меланома» – является анахронизмом. Имеет вид маленького узелка или бляшки (несколько миллиметров) без волос, чаще красного цвета, нежели коричневого. При микроскопии регистрируются большие эпителио- и веретеноподобные невусные клетки, имеющие значительный полиморфизм, который усиливается эпидермальным отеком, что может повлечь за собой гипердиагностику злокачественной меланомы.
Фиброзная папула носа – фиброзное новообразование при наличии меланоцитов без признаков пролиферации, с примесью гигантских многоядерных клеток.
Врожденный гигантский пигментированный невус – особая разновидность невуса (без наследственности), больших размеров (до нескольких сантиметров), нередко в окружении дополнительных пигментных пятен – сателлитов. Имеет склонность к инфильтрирующему (погруженному) росту в жировую клетчатку, а также к трансформации в злокачественную меланому.
Невусы из дермальных меланоцитов
Считается, что эти клетки существуют у детей в постнатальном периоде как резидуальные (остаточные) клетки, из которых образуются такие невусы.
Монгольское пятно встречается преимущественно у детей в виде одиночных голубовато-коричневых пятен округлой формы от 5-12 см, характерная локализация – кожа пояснично-крестцовой области. Регистрируется при рождении, с возрастом пятна бледнеют и, как правило, исчезают в первые 3-4 года жизни.
Невус Ота распространен в основном среди детей и подростков; как односторонний невус кожи в области лица, висков, носа, глаз иногда поражает слизистые оболочки носа, глотки, неба. Двустороннее невусное поражение отмечается у 5% пациентов.
Невус Ито часто ассоциируется с невусом Ота, однако может иметь самостоятельное значение с локализацией в коже над ключицей, дельтовидной области лопатки.
Голубой невус выглядит, как маленький одиночный узелок круглой формы серовато-синего цвета, что обусловлено глубоким расположением скоплений меланина не в эпидермисе, а в дерме. Размер узелка обычно не превышает 0,5 см. Характерная морфология – веретеночные меланоциты формируют пучки с высоким содержанием меланина.
Клеточный голубой невус – разновидность голубого невуса. Локализация – кожа ягодичной, крестцово-поясничной области. Типичная морфология: хаотично перекрученные между собой веретеноклеточные меланоциты напоминают структуры нейрофибромы, однако содержат пигмент.
Вышеуказанный перечень доброкачественных пигментных новообразований кожи свидетельствует о большом их разнообразии, которое может привести врача к гипер- или гиподиагностике, т.е. к ошибкам, что влекут за собой появление рецидивирующих невусов после их удаления в неполном объеме или приводят к злокачественной трансформации невусов в злокачественную меланому. Если патолог по результатам микроскопии ставит диагноз какой-либо разновидности доброкачественного невуса, но дополнительно указывает на наличие повышенной митотической активности эпителиальных клеток кожи, фигур патологических митозов в результате неправильного размножения, на проникновение клеток эпидермиса в дерму (инвазивный рост), то вопрос о выжидательной (пассивной) тактике врача по отношению к такой пациентке снимается: необходимо срочное радикальное удаление пигментного невуса в условиях онкологической клиники с последующей ориентировкой на регулярные контрольные проверки, сроки которых определяет врач-онколог.
Крайне важно подчеркнуть, что многие пигментные невусы могут трансформироваться в злокачественную меланому кожи. Это принципиально разные злокачественные опухоли кожи, которые нельзя отождествлять. Следует помнить, что меланомы кожи на ранних стадиях развития, когда меланомные клетки еще находятся в радиальной фазе опухолевого роста, успешно лечатся.
Существует несколько разновидностей меланом кожи, лечение которых, несмотря на злокачественность, вселяет определенный оптимизм, если они диагностированы на раннем этапе их развития.
Злокачественное лентиго – пигментированное новообразование плоской формы большого размера, с неравномерной пигментацией, асимметричными контурами – содержит атипичные меланоциты в базальном слое эпидермиса без инвазии в дерму.
Злокачественная лентиго-меланома при наличии вышеописанных признаков характеризуется появлением в дерме кожи атипичных меланоцитов. Эта опухоль является инвазивной формой злокачественного лентиго.
Поверхностная меланома – пигментное новообразование кожи в виде пятна или бляшки с содержанием меланомных опухолевых клеток с так называемым «педжетоидным» типом их распределения в границах эпидермиса, что не исключает инвазии отдельных опухолевых клеток в подлежащую базальную мембрану, на которой располагается эпидермис. Другими словами, наличие начальной инвазии «верхней» дермы (папиллярная, сосочковая часть дермы) позволяет отнести поверхностную меланому к потенциально опасной, но не к смертельной форме ранних ее проявлений.
Лечение
Методы лечения имеют свои преимущества и недостатки. При использовании традиционного, наиболее распространенного метода – хирургического, наряду с иссечением невуса, в операционное поле обязательно попадают здоровые ткани. Возможно инфицирование операционной раны с последующим расхождением шва. При отсутствии каких-либо осложнений заживление происходит первичным натяжением, швы снимают через 7-12 дней. Для улучшения эстетики шва моделируют края разреза. Электрохирургическое лечение дает возможность иссечь невус практически бескровно, однако нервы и их окончания в зоне операционного интереса подвергаются экстремальному (стрессовому) воздействию с развитием «электрического шока», что в силу развития дальнейших нейротрофических нарушений тормозит репарационные процессы в коже, на 5-7 дней замедляя заживление, которое протекает по типу вторичного натяжения. Криовоздействие на невусы жидким азотом зависит от субъективного выбора времени холодовой экспозиции, которое влияет на глубину промораживания кожи и подлежащей клетчатки. При достижении конечной цели – крионекроза, наряду с ликвидацией невуса, удлиняется период очищения от некротических масс (7-10 дней), после чего начинаются процессы репарации кожи с образованием нового покровного эпителия (эпидермиса). Высокоэнергетическое СО2-лазерное лечение позволяет иссечь невус таким образом, что окружающие ткани при этом не страдают. При этом перифокальный отек практически не развивается или его проявления столь минимальны, что уже со 2-3-го дня визуально регистрируют начальные проявления заживления операционного дефекта кожи.
Морфологические основы биологии кожи таковы, что эпителиальные клетки эпидермиса постоянно обновляются на протяжении жизни человека. Такая физиологическая регенерация происходит благодаря функциональной активности камбиальных, герминативных клеток мальпигиева слоя эпидермиса.
Любое лечебное воздействие на кожу после ликвидации невуса стимулирует ростковые клетки мальпигиева слоя к более интенсивному росту и размножению. Это не физиологическая, а репаративная регенерация, поскольку перед удалением невуса кожа в месте его расположения была порочно сформирована, а хирургическое лечение является, по сути, деструктивным, т.е. нефизиологическим. В этом аспекте рассмотрения проблемы лечения невусов следует обязательно учитывать альтернативный путь развития репаративной регенерации. В тех случаях, когда она является полной и характеризуется идентичностью новых клеток эпидермиса по структуре и функциям, можно говорить о полноценной регенерации (реституции). Однако бывают клинические ситуации неполной регенерации (субституции), когда эпителизация дефекта кожи неполноценна, и он замещается соединительной тканью с формированием рубца. В более редких и худших ситуациях репаративная регенерация приобретает патологические черты в виде гипер- или гипорегенерации. В первом случае – это уродливый келоидный рубец из чрезмерного коллагена или разросшаяся травматическая неврома из нервных окончаний; в другом – хронизация воспалительного процесса, вялотекущая персистенция которого не дает возможности для эпителизации операционного дефекта кожи после удаления невуса.
С учетом изложенного следует подчеркнуть, насколько важны профессиональная компетенция хирурга, онколога, а главное – значительный персональный опыт работы врача при выборе конкретного метода лечения невусов.
Авторы статьи желают читателям соблюдать высокую санитарную культуру, которая способствует проявлению онкологической настороженности к врожденным и новообразованным родинкам, особенно в тех случаях, когда они начинают приобретать более насыщенный коричневый или черный цвет, неровные контуры, увеличиваться в размере, утрачивать проросшие ранее волоски, трескаться, шелушиться, изъязвляться, кровоточить, воспаляться. Доказано, что нормальная пигментная клетка может за 24-48 ч превратиться в опухолевую, меланомную. Если незыблемый статус родинки каким-либо образом изменился – это весьма убедительный аргумент для посещения онкологической клиники.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

 Неприятный сюрприз или откуда берутся разноцветные пятна на коже...
Неприятный сюрприз или откуда берутся разноцветные пятна на коже...
 Диагностика и лечение заболеваний органов пищеварения
Диагностика и лечение заболеваний органов пищеварения
 Патология желудочно-кишечного тракта у пациентов с хронической почечной недостаточностью
Патология желудочно-кишечного тракта у пациентов с хронической почечной недостаточностью
 Келоидный рубец: как распознать и как избавиться
Келоидный рубец: как распознать и как избавиться