- Головна
- /
- Статті
- /
- Травматологія і ортопедія
- /
- Остеопороз: интегральный взгляд на проблему
Остеопороз: интегральный взгляд на проблему
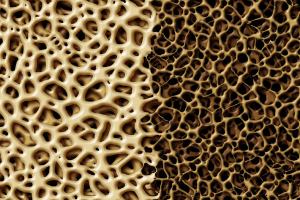
В течение последнего десятилетия в мировой медицине проблема остеопороза (ОП) приобрела особое значение и остроту. По данным экспертов ВОЗ, ОП по своим медико-социальным последствиям занимает третье место после сердечно-сосудистых заболеваний и сахарного диабета (СД).
В течение последнего десятилетия в мировой медицине проблема остеопороза (ОП) приобрела особое значение и остроту. По данным экспертов ВОЗ, ОП по своим медико-социальным последствиям занимает третье место после сердечно-сосудистых заболеваний и сахарного диабета (СД). В основном он поражает женщин, особенно в постменопаузальном периоде, и пожилых людей.
Вопросам профилактики и методам лечения ОП различного генеза был посвящен сателлитный симпозиум под эгидой фармацевтической компании «Никомед», проходивший в Киеве в ноябре 2007 г. В ходе его работы рассматривались современные подходы в коррекции нарушений метаболизма костной ткани, особенности этиологии, патогенеза и профилактики ОП у женщин. Также были представлены результаты ряда крупных зарубежных исследований и клинические рекомендации по профилактике и лечению ОП. В научном мероприятии, кроме ведущих отечественных специалистов, приняли участие клиницисты России и Беларуси.
Открыла симпозиум докладом «Роль кальция и витамина D в проблеме ОП различного генеза» Л.А. Марченкова, к.м.н., старший научный сотрудник отдела терапевтической эндокринологии Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского.
 Ключевым моментом в развитии ОП, безусловно, является дефицит кальция и витамина D. Кальций – самый распространенный минерал в организме человека, его количество составляет 1,9% от общей массы тела (в организме взрослого содержится 1000-1200 г кальция). 98,9% этого макроэлемента приходится на костную ткань. Одна из основных его функций – участие в минерализации костной ткани. При снижении в ней содержания солей кальция происходит уменьшение костной массы, развивается ОП и повышается риск переломов.
Ключевым моментом в развитии ОП, безусловно, является дефицит кальция и витамина D. Кальций – самый распространенный минерал в организме человека, его количество составляет 1,9% от общей массы тела (в организме взрослого содержится 1000-1200 г кальция). 98,9% этого макроэлемента приходится на костную ткань. Одна из основных его функций – участие в минерализации костной ткани. При снижении в ней содержания солей кальция происходит уменьшение костной массы, развивается ОП и повышается риск переломов.
В ходе сравнительной оценки уровня потребления кальция в популяции выявлено, что большая часть населения, особенно женского, живет в условиях его дефицита, и женщины страдают ОП в 4-5 раз чаще по сравнению с мужчинами. Европейские нормы потребления кальция для женской популяции в среднем таковы: в период пременопаузы – 1000 мг/сут, в постменопаузе – 1500 мг/сут. Однако реальное среднее его потребление в Европе не соответствует должному и составляет 450-550 мг/сут. При этом 67% женщин в возрасте 18-30 лет и 75% – старше 35 лет потребляют кальция меньше 800 мг/сут.
Усугубляет дефицит кальция в организме недостаток кальциферола – витамина D, основной функцией которого является потенцирование синтеза кальцийсвязывающих протеинов в кишечной стенке, благодаря чему происходит повышение абсорбции кальция в желудочно-кишечном тракте (ЖКТ). Так, всасывание макроэлемента из пищевых продуктов в норме у детей составляет 50-70%, у подростков – 40%, у взрослых – 20-30%, у пожилых людей – 10-20%. При дефиците витамина D в пище эти показатели значительно ниже.
Кроме того, витамин D позитивно влияет на костный метаболизм:
• уменьшает костную резорбцию за счет подавления гиперпродукции паратиреоидного гормона (ПТГ);
• усиливает пролиферацию, дифференцировку и активность остеобластов;
• повышает минерализацию костного матрикса и прочность кости;
• улучшает регенерацию костной ткани в местах микропереломов;
• повышает мышечную силу, подвижность суставов, улучшает нервно-мышечную проводимость.
Чаще всего дефицит кальциферола наблюдается у женщин в менопаузе (Н.В. Топорцова, Л.И. Беневоленская, 2005). Его уровень среди данной группы лиц составляет:
• >100 нмоль/л (норма) – у 3% женщин;
• 51-100 нмоль/л (гиповитаминоз) – у 28,4%;
• 25-50 нмоль/л (недостаточность витамина) – у 49,2%;
• <25 нмоль/л (дефицит) – у 19,4%.
Согласно данным M.C. Chapuy et al. (1997), у 57% пожилых женщин уровень витамина D не превышает 50 нмоль/л, а у 36-47% – его концентрация меньше 25 нмоль/л.
Чаще дефицит кальция и витамина D выявляется у пациенток с ОП (S.-K. Lim et al., 2005).
Механизм развития ОП и переломов при дефиците кальция и кальциферола представлен на схеме 1.
Недостаток этих двух веществ является ключевым звеном в развитии всех форм ОП: ювенильного, идиопатического, постменопаузального, сенильного, стероидного, вторичного (при заболеваниях ЖКТ), а также почечной остеодистрофии.
В связи с этим важнейшим моментом профилактики ОП является восполнение дефицита кальция и витамина D, включающее адекватное питание, достаточную инсоляцию, поддержание нормальной массы тела, отказ от вредных привычек, физические упражнения и т.п. Начиная с 30 лет, всем женщинам рекомендуется дополнительный прием комбинированных препаратов кальция и витамина D. Это самый безопасный, универсальный и хорошо переносимый метод профилактики ОП в любой возрастной группе, в т.ч. у беременных и лактирующих женщин (уровень доказательности А). При этом использование витамина D3 (холекальциферола) более эффективно, чем эргокальциферола – витамина D2 (уровень доказательности В). При отсутствии гиперкальциемии препараты кальция и витамина D можно назначать на неопределенный срок (уровень доказательности D).
Главным критерием эффективности такой терапии является снижение риска остеопоротических переломов. Клинически этот результат проявляется при назначении витамина D в дозе 700-800 МЕ/сут.
Проведен ряд исследований по определению эффективности терапии ОП кальцием и витамином D у пожилых людей. Одним из наиболее значимых является исследование B. Dawson-Hughes (США, 1997). Испытание включало 389 больных (176 мужчин и 213 женщин) в возрасте старше 63 лет, которые были разделены на две группы. Пациенты первой группы получали кальций в дозе 500 мг/сут и витамин D по 700 МЕ/сут; пациенты второй – кальций в аналогичной дозе и плацебо. В результате у лиц, принимавших кальций с витамином D, через 12 мес от момента начала такой терапии повышалась МПК позвоночника (+0,9%), шейки бедра (+1,2%) и всего скелета (+1,2%), а через 36 мес риск развития позвоночных и непозвоночных переломов, переломов шейки бедра снижался в два раза по сравнению с группой плацебо (р<0,05).
Одно из крупнейших в мире исследований эффективности лечения кальцием и витамином D пожилых людей, страдающих ОП, было проведено французскими клиницистами (M.C. Chapuy et al., 1992). В нем приняли участие 3270 пожилых женщин, средний возраст которых составлял 84 года. Первой группе пациенток проводили терапию кальцием в суточной дозе 1200 мг и 800 МЕ витамина D, второй – кальцием и плацебо. В результате в первой группе исследуемых через 18 мес наблюдалось снижение риска перелома шейки бедра на 43%, а спустя 36 мес – на 30% (р<0,05). Кроме того, через 36 мес достоверно снижался риск переломов позвонков на 32%. Также в данной группе лиц, в отличие от получавших плацебо, через 18 мес на 7,3% повысилась МПК шейки бедра и на 46% снизился уровень ПТГ (р<0,05).
Один из последних метаанализов, проведенный по результатам крупнейших исследований, изучавших риск развития переломов шейки бедра, показал, что такая терапия кальцием и витамином D снижает риск переломов в среднем на 26%.
В России было проведено трехлетнее открытое эпидемиологическое многоцентровое исследование по оценке эффективности различных методов профилактики первичного ОП, включавшее около 1 тыс. пациенток с постменопаузальной остеопенией. Результаты исследования, в котором анализировалась МПК, показали, что из 350 участниц в возрасте 45-69 лет у 269 имела место остеопения, а у 81 – изменений костной ткани не выявлено. Среднесуточное потребление кальция у всех пациенток составило 705 мг. Исследуемые с остеопенией были распределены на три группы. В первую группу вошли 94 пациентки, которые принимали Кальций-Д3 Никомед по 2 таблетки в сутки (в одной таблетке содержится 1250 мг кальция карбоната, что соответствует 500 мг элементарного кальция, и 200 МЕ витамина D3); во вторую – 83 пациентки, принимавшие карбонат кальция в дозе 2,5 г/сут (эквивалентно 1000 мг элементарного кальция); в третью – 90 пациенток, которым назначали адекватное питание и лечебную физкультуру. Женщины с нормальным значением МПК были выделены в группу контроля.
В результате проводимой терапии через три года достоверный прирост МПК в поясничном отделе позвоночника был выявлен только в группе пациенток, получавших Кальций-Д3 Никомед.
Таким образом, назначение комплексного лечения препаратами кальция и витамином D является основополагающим принципом профилактики ОП у лиц с дефицитом кальция и витамина D, особенно у женщин в постменопаузе и у пожилых людей.
Следует отметить, что такая терапия также эффективно применяется и с целью профилактики вторичных форм ОП – при стероидном генезе ОП, остеопении при СД 1-го типа.
Кальций и витамин D при стероидном остеопорозе
Лечение препаратами кальция и кальциферола является эффективным и экономически выгодным методом профилактики стероидного ОП, поскольку достоверно замедляет снижение МПК при данном заболевании. Рекомендуемые дозы применения: кальция 1000-1500 мг/сут; витамина D 400-800 МЕ/сут; альфакальцидола 1 мкг/сут. Согласно американским руководствам, такая терапия рекомендуется всем пациентам, получающим пероральные глюкокортикостероиды (ГКС) и страдающим болезнью Иценко-Кушинга, независимо от уровня МПК.
Кальций и витамин D при остеопении, ассоциированной с СД 1-го типа
Российскими учеными (М.Р. Некрасова и соавт., 2005) было проведено 6-месячное исследование лиц с диабетической остеопенией. 35 пациентов в возрасте 18-50 лет, составлявшие основную группу, в течение всего периода получали терапию препаратом Кальций-Д3 Никомед по 1 таблетке 2 раза в сутки. В результате у них повысилась МПК в дистальном отделе предплечья на 1,5% (р=0,27) и на 3,3% в ультрадистальном (р=0,003). В то же время у лиц группы контроля в указанных отделах наблюдалось достоверное снижение МПК.
Следует отметить, что кальций обладает дополнительными позитивными клиническими эффектами при ряде метаболических нарушений: снижает артериальное давление (АД), уменьшает инсулинорезистентность и проявления предменструального синдрома, корригирует дислипидемию, снижает риск развития атеросклероза.
Кальций и ожирение
Исследователями экспериментальным путем выявлено, что при высоком потреблении кальцийсодержащих продуктов достоверно снижается активность липогенеза, увеличивается интенсивность липолиза и скорость окисления жирных кислот (E.L. Melanson, T.A. Sharp, J. Schneider et al., 2003).
Международным фондом ОП (IOF) установлено, что недостаточное потребление кальция ассоциируется с большей массой тела и толщиной подкожно-жировой клетчатки, особенно у женщин. На фоне гипокалорийной диеты этот макроэлемент играет важную роль в регуляции энергетического метаболизма и в снижении массы тела. Повышение потребления кальция до рекомендуемых норм может снизить частоту ожирения и избыточного веса в популяции на 60-80%.
Кальций и инсулинорезистентность
Имеются данные, подтверждающие способность кальция уменьшать инсулинорезистентность. Так, у мышей после выполненной им тиреоидэктомии потребление кальция способствовало достоверному снижению уровней инсулина и глюкозы крови. Содержание ионизированного кальция при этом обратно пропорционально коррелировало с концентрацией гликированного гемоглобина (F.A. Zemel, 2000).
Также было выявлено, что адекватный прием кальция позволяет на 33% снизить риск развития СД 2-го типа (Diabetic Care, Vol. 29, 2006).
Кальций и артериальная гипертензия (АГ)
Доказано, что АГ у пациенток с ОП встречается в 2-3 раза чаще по сравнению с женщинами с нормальными показателями МПК (McCarron, 1999). В некоторых исследованиях было продемонстрировано, что ежедневный прием как минимум 1200 мг кальция ассоциируется с уменьшением показателей систолического АД, а ежедневное потребление в среднем 1619 мг кальция из обезжиренных молочных продуктов снижает риск развития инфаркта миокарда (ИМ) на 27% (L.J. Appel, DASH study [Dietary Approaches to Stop Hypertension], 1997).
Кальций и атеросклероз
Существует распространенное заблуждение, что препараты кальция могут усиливать кальцификацию сосудов. Было установлено, что у больных с ОП кальцификация аорты развивается гораздо чаще, чем у лиц с нормальной МПК. У женщин в постменопаузе с остеопенией отмечается увеличение отложения кальция в коронарных артериях (Banks, Macsweeney, 1994). Сегодня известно, что при дефиците кальция у человека хронически повышен уровень ПТГ, а это способствует внекостной кальцификации. Следовательно, адекватный прием препаратов кальция не только не инициирует развитие кальцификации, но и снижает риск ее возникновения.
Кальций и дислипидемия
Американскими клиницистами выявлено, что у женщин в постменопаузе прием кальция в дозе 1000 мг/сут на 7% повышает уровень липопротеинов высокой плотности (ЛПВП) и на 6% снижает уровень липопротеинов низкой плотности (ЛПНП), т.е. отношение ЛПВП/ЛПНП возрастает до 13%. А повышение этого соотношения до 16,4% снижает риск острых кардиоваскулярных осложнений на 20-30%.
Подводя итоги проблемам профилактики ОП различного генеза, можно сделать следующие выводы.
• Проведение комплексной терапии препаратами кальция и витамином D является основополагающим принципом профилактики первичного ОП, особенно у лиц с дефицитом данных элементов.
• Кальций и витамин D эффективны в профилактике вторичного эндокринного ОП, в т.ч. стероидного генеза и ОП у больных СД 1-го типа.
• Кальций играет немаловажную роль в поддержании нормальной массы тела и АД, снижении инсулинорезистентности и коррекции дислипидемии, в связи с чем препараты кальция должны быть одной из составляющих комплексной терапии ожирения, метаболического и предменструального синдромов.
 Доклад на тему «Вторичный остеопороз: вчера, сегодня, завтра» представил В.В. Поворознюк, д.м.н., профессор, руководитель отдела клинической физиологии и патологии опорно-двигательного аппарата Института геронтологии АМН Украины, директор Украинского научно-медицинского центра проблем остеопороза.
Доклад на тему «Вторичный остеопороз: вчера, сегодня, завтра» представил В.В. Поворознюк, д.м.н., профессор, руководитель отдела клинической физиологии и патологии опорно-двигательного аппарата Института геронтологии АМН Украины, директор Украинского научно-медицинского центра проблем остеопороза.
В 1997 г. была выдвинута концепция, согласно которой при потреблении менее 400 мг кальция в сутки он начинает выводиться из костного депо, в результате чего создается отрицательный кальциевый баланс, и макроэлемент оседает в различных тканях – аорте, артериях, мочевыводящих путях и т.д. Рядом исследований было доказано, что потребление кальция в суточной дозе до 700 мг приводит к развитию почечнокаменной болезни, а в дозе 1000 мг – предупреждает возникновение данной патологии. По этому же принципу происходит развитие хондрокальциноза, гетеротопической оссификации и другой патологии хрящевой ткани.
Следует отметить, что вторичный ОП может быть не только следствием метаболической остеопатии, но и остеомаляции, остеосклероза.
Основными причинами вторичного ОП являются эндокринные нарушения – гипертиреоз, гиперпаратиреоз, гиперкортицизм (болезнь и синдром Иценко-Кушинга), СД, гипогонадизм, заболевания гипофиза.
Кроме того, вторичный ОП может развиваться на фоне приема ряда лекарственных препаратов – ГКС, гепарина, гормонов щитовидной железы, метотрексата, лития.
Остеопороз при СД
Известно, что максимум костной массы у человека накапливается к 23-26 годам. В дальнейшем после наступления менопаузы начинается ее потеря, и к 65-70 годам фактически у каждой женщины нашей страны развивается ОП. Наиболее уязвимые периоды для процесса накопления костной массы при СД: время пубертатного скачка (12-16 лет), когда у лиц с СД наблюдается снижение формирования пика костной массы; этап максимального пика накопления костной массы (23-26 лет) и период менопаузы, когда потеря костной массы происходит более интенсивно у больных СД по сравнению со здоровыми людьми. Исследованиями, проведенными Институтом эндокринологии и обмена веществ им. В.П. Комиссаренко АМН Украины, выявлено, что при СД 1-го типа нормальная костная ткань сохраняется только у 12% женщин; у 20% – имеет место ОП; у 68% – остеопения. У больных СД 2-го типа ОП и остеопения также встречаются значительно чаще по сравнению с лицами, не страдающими СД.
Остеопороз при первичном гиперпаратиреозе
Согласно рекомендациям National Institutes of Health (США), в стандарты мониторинга пациентов с первичным гиперпаратиреозом обязательно входят определение уровня кальция в крови, моче и денситометрия костной ткани.
Следует отметить, что у лиц с первичным гиперпаратиреозом наибольший риск переломов наблюдается за 5-9 лет до планируемого хирургического лечения, несколько снижается за пять лет до операции и существенно уменьшается через год после хирургического вмешательства. Однако спустя 10 лет после операции этот риск снова возрастает – преимущественно за счет переломов костей предплечья (P. Vestergaard et al., 2003).
Гемиостеопороз
У больных, имевших в анамнезе острое нарушение мозгового кровообращения, риск летального исхода от перелома шейки бедра чуть меньше или равен риску возникновения второго эпизода острого нарушения мозгового кровообращения. Такая форма вторичного ОП называется гемиостеопорозом и развивается в костной ткани пораженной конечности.
Остеопороз при приеме ГКС
Факторы риска потери костной массы при приеме ГКС:
• высокая кумулятивная концентрация лекарственных препаратов;
• длительная терапия ГКС в дозе ≥2,5 мг/сут, особенно при их пероральном приеме;
• менопауза;
• сочетание нескольких факторов риска развития ОП на фоне применения ГКС.
Патогенез развития вторичного ОП на фоне приема ГКС представлен на схеме 2.
При назначении ГКС всем пациентам необходимо проводить специальные лабораторные исследования (определение суточной экскреции кальция с мочой, уровня кальция и фосфора в сыворотке крови и др.) и двухэнергетическую рентгеновскую или ультразвуковую денситометрию бедра. Лицам младше 60 лет показана также денситометрия позвоночника.
Основным мероприятием профилактики глюкокортикоид-индуцированного ОП является сохранение и поддержание положительного кальциевого баланса пероральным приемом препаратов кальция и добавочным применением витамина D и его активных метаболитов.
С лекцией, посвященной механизмам формирования и профилактике диабетических остеопатий, выступила А.П. Шепелькевич, к.м.н., ассистент кафедры внутренних болезней Белорусского государственного медицинского университета.
 Патология мышечно-скелетной системы и СД у женского населения Беларуси входят в десятку наиболее социально значимых заболеваний, их DALY-индекс (disability-adjusted life years) равен 5,5 и 2,3 соответственно.
Патология мышечно-скелетной системы и СД у женского населения Беларуси входят в десятку наиболее социально значимых заболеваний, их DALY-индекс (disability-adjusted life years) равен 5,5 и 2,3 соответственно.
Согласно данным анализа статистических выборок, распространенность ОП и остеопении при эндокринных заболеваниях среди населения достаточно высока (таблица).
С СД ассоциируются следующие мышечно-скелетные синдромы (M.E. Husni, S.F. Kroop, I.S. Simon, 2005):
• специфические и общие ревматические синдромы – адгезивные капсулиты, синдром «плечо-рука», контрактура Дюпюитрена, нейроартропатия (остеоартропатия, стопа Шарко), синдром диабетической руки, гиперостоз;
• общие ревматические синдромы – остеоартриты, подагра и гиперурикемия, пирофосфатная артропатия, остеопения/ОП, остеолиз костей предплюсны, мигрирующий остеолиз бедра и колена.
Проспективным исследованием EPIDOS (Epidеmiologie de l'Ostеoporose) 7500 женщин в возрасте 75 лет и старше, которых наблюдали в среднем 22 мес, установлено, что риск переломов шейки бедра у пациенток с СД 1-го типа в среднем в 12,25 раза выше, чем у женщин без диабета (K.K. Nicodemus et al., 1997). Шведское популяционное исследование (1975-1998), охватившее 24 605 пациентов в возрасте до 31 года, выявило, что риск переломов шейки бедра у женщин с СД в 9,8 раза выше по сравнению с лицами, не страдающими диабетом.
Дефицит инсулина, который наблюдается при СД 1-го типа, способствует развитию ОП у таких больных вследствие недостаточной продукции инсулиноподобного фактора роста и уменьшения активности остеобластов костной ткани. В развитии данной патологии немаловажную роль также играет отрицательный баланс кальция. Кроме того, развивающиеся со временем поздние осложнения СД увеличивают вероятность падений и получения травм данными пациентами. В совокупности указанные факторы повышают риск возникновения переломов у лиц с СД 1-го типа.
Факторы риска падения при СД весьма специфичны, и на них следует обращать особое внимание. К ним относятся гипогликемия; поли- и никтурия; автономная и периферическая нейропатия; нарушение зрения вследствие ретинопатии и других офтальмологических осложнений; изменение структуры стопы (язвы, деформации, остеоартропатия Шарко); полипрагмазия (применение более четырех препаратов при лечении).
Выявлено, что уровень МПК при СД 1-го типа как у женщин, так и у мужчин в возрасте 45-64 лет, достоверно ниже, чем при СД 2-го типа и у здоровых лиц (J.T. Tuominen, O. Imlivaara et al., 1999).
Нами была проанализирована распространенность изменений костной ткани и региональные особенности МПК при СД 1-го и 2-го типов. В результате установлено, что при СД 1-го типа МПК снижена у 33% пациентов. При этом МПК достоверно ниже в шейке бедра, т.е. в кортикальной кости, в связи с чем даже при незначительном остеопеническом синдроме риск переломов у таких пациентов достаточно высок. При СД 2-го типа МПК снижена у 46% больных (в основном в позвоночнике, преимущественно за счет трабекулярной кости).
Регрессионный анализ факторов риска диабетической остеопатии позволяет утверждать, что при СД 1-го типа в ее основе лежит возраст манифестации СД, масса тела пациента, наличие полинейропатии, кальциевый баланс, уровень физической активности, наличие вредных привычек (в частности курения). При СД 2-го типа, помимо вышеуказанных факторов риска, немаловажную роль также играют пол, длительность заболевания, наличие диабетической ретинопатии, продолжительность менопаузы.
Согласно официальному заключению Европейского общества по остеопорозу (European Foundation for Osteoporosis, EFFO), профилактика этого заболевания должна быть основным приоритетом в развитии здравоохранения и в обучении специалистов.
Составляющие профилактики ОП при СД 1-го типа таковы:
• адекватное обучение специалистов превентивным мерам при диабетическом ОП;
• подсчет потребления пациентом кальция и витамина D и составление примерного суточного рациона с адекватным приемом макроэлемента и витамина;
• регулярные физические нагрузки на проксимальный отдел бедренной кости, укрепление мышц позвоночника;
• устранение факторов риска падения;
• поддержание регулярности менструального цикла.
Нами было проведено исследование, включившее 130 пациентов с СД 1-го типа с исходным потреблением кальция на уровне 402 мг/сут; у 65 из них была диагностирована диабетическая остеопения. Исследуемые были разделены на две группы. Пациентам первой группы в течение 12 мес проводили медикаментозную профилактику ОП препаратом Кальций-Д3 Никомед Форте, второй группы – немедикаментозные профилактические мероприятия. В итоге в обеих группах отмечено достоверное повышение МПК в области поясничного отдела позвоночника (L2-L4) и стабилизация этого показателя в проксимальном отделе бедра у больных с диабетической остеопатией; нормализация показателей фосфорно-кальциевого обмена. Кроме того, у лиц первой группы повышался уровень костного маркера остеокальцина (р<0,05). При оценке качества жизни пациентов оказалось, что в обеих группах этот показатель увеличивался за счет психических компонентов здоровья. При этом отмечена хорошая переносимость препарата кальция у больных с диабетической остеопенией.
Основные аспекты ОП, возникающего у женщин постменопаузального возраста, осветила Т.Ф. Татарчук, д.м.н., профессор, заведующая отделением эндокринной гинекологии Института педиатрии, акушерства и гинекологии АМН Украины в презентации «Профилактика постменопаузального остеопороза: данные доказательной медицины».
 Согласно статистическим данным ВОЗ, 25-40% женского населения планеты страдают постменопаузальным ОП. В Украине ОП диагностируется приблизительно у 3 млн женщин (11,8%). Среди лиц старше 50 лет регистрируется 90% случаев переломов бедра, при этом женщины составляют 80% от общего количества пациентов.
Согласно статистическим данным ВОЗ, 25-40% женского населения планеты страдают постменопаузальным ОП. В Украине ОП диагностируется приблизительно у 3 млн женщин (11,8%). Среди лиц старше 50 лет регистрируется 90% случаев переломов бедра, при этом женщины составляют 80% от общего количества пациентов.
В основе гендерной разницы развития ОП основная роль принадлежит эстрадиолу, который является очень мощным антирезорбентом. С одной стороны, он непосредственно воздействует на остеокласты, подавляя их деятельность, а с другой – обеспечивает баланс между про- и противовоспалительными цитокинами. Именно поэтому в условиях дефицита эстрадиола (что наблюдается в постменопаузе) происходит бесконтрольная гиперплазия остеокластов, в результате чего они количественно превалируют над остеобластами. Также активируется вся система провоспалительных цитокинов, роль которых в генезе развития ОП давно доказана. Таким образом, в условиях дефицита эстрогенов формируется остеопорозная ткань.
Кроме того, эстрогены влияют на метаболизм кальция. В условиях дефицита этих гормонов снижается абсорбция макроэлемента в ЖКТ, замедляется конвертация витамина D в его активные метаболиты. В результате этого уровень кальция во внеклеточной жидкости даже при его достаточном потреблении с пищей восстанавливается намного медленнее.
На сегодня, согласно определению ВОЗ, одной из первоочередных задач медицины является усовершенствование контроля над заболеваемостью ОП. В качестве главных направлений выделяются профилактика, обследование и лечение таких пациентов. В соответствии с данными официального заключения EFFO, профилактика заболевания должна стать приоритетом в развитии здравоохранения, начинаться еще с пикового момента формирования костной массы и заключаться в достаточном приеме кальция пациентами, начиная с молодого возраста.
Стандартом профилактики постменопаузального ОП, согласно классическим методикам, которые сегодня применяются акушерами-гинекологами, является заместительная гормональная терапия (ЗГТ).
Исследованием «Инициатива во имя здоровья женщины» (WHI, США), начатым в 1991 г., ключевой задачей которого являлось изучение влияния ЗГТ на риск развития рака молочной железы, сердечно-сосудистой патологии, ОП, было выявлено положительное воздействие эстроген-гестагенных препаратов в профилактике ОП и переломов. Однако при этом значительно повышалась частота ИМ, инсультов, рака молочной железы. В связи с этим исследование WHI вынужденно приостановили. Позже было обнаружено, что безопасным и не повышающим риска возникновения сердечно-сосудистой патологии является назначение ЗГТ только в период так называемого терапевтического окна – не более чем через пять лет после последней менструации. Следовательно, своевременно начатая ЗГТ может вполне применяться в качестве профилактики постменопаузального ОП без опасений возможного развития сердечно-сосудистых осложнений.
В настоящее время, с учетом соотношения риск/польза от проводимой профилактики постменопаузального ОП, ведущие эксперты по менопаузе рекомендуют применять препараты кальция в комбинации с витамином D как наименее затратный и наиболее безопасный метод предотвращения остеопоротической потери костной массы и случаев переломов (H. Lilliu, R. Pamphile, M. Chapuy et al., 2003). Итак, согласно мировым рекомендациям, общими направлениями профилактики развития ОП у пациентов являются:
• потребление кальция в дозе 1200 мг/сут;
• прием витамина D в дозе 400-800 МЕ/сут;
• повышение физической активности;
• уменьшение степени влияния других факторов риска; для женщин – снижение воздействия на организм всех гипогонадных состояний, выраженность проявлений которых сегодня растет.
Материал подготовлен и публикуется при содействии фармацевтической компании «Никомед»
 Европейские рекомендации по профилактике сердечно-сосудистых заболеваний в клинической практике
Европейские рекомендации по профилактике сердечно-сосудистых заболеваний в клинической практике
 От профилактики ишемической болезни сердца – к профилактике сердечно-сосудистых заболеваний: новый взгляд на проблему
От профилактики ишемической болезни сердца – к профилактике сердечно-сосудистых заболеваний: новый взгляд на проблему
 Возможности массовой вторичной профилактики сердечно-сосудистыми средствами ОАО «Киевмедпрепарат»
Возможности массовой вторичной профилактики сердечно-сосудистыми средствами ОАО «Киевмедпрепарат»
 Профилактика сердечно-сосудистых осложнений у пациентов группы риска
Профилактика сердечно-сосудистых осложнений у пациентов группы риска
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення
