- Головна
- /
- Статті
- /
- Кардіологія
- /
- Холецистокардиальный синдром
Холецистокардиальный синдром
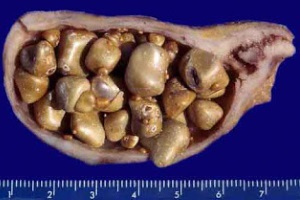
Холецистокардиальный синдром – это комплекс клинических симптомов, проявляющийся болями в области сердца (кардиалгия), метаболическими расстройствами в миокарде с нарушением ритма и проводимости, одышкой, иногда ухудшением коронарного кровообращения в результате рефлекторных и инфекционно-токсических воздействий на миокард, появляющихся вследствие поражения патологическим процессом желчного пузыря [16].
В последние годы во всех странах мира увеличивается число пациентов с заболеваниями желчевыводящей системы, ведущее место среди них занимает бескаменный холецистит, частота выявления которого достигает 35%, а у пациентов пожилого возраста – 70%. Наиболее часто бескаменный холецистит обнаруживают среди населения больших промышленных городов. Желчекаменная болезнь широко распространена в развитых урбанизированных странах и диагностируется в среднем у 10-15% населения, наиболее высокая частота холелитиаза – в Швеции, Великобритании, а у коренного населения стран Африки, наоборот, она достаточно низка (менее 1%).
Распространенность желчекаменной болезни зависит от пола и возраста, женщины страдают чаще, чем мужчины: почти каждая пятая женщина и десятый мужчина, причем 5-20% женщин – в возрасте от 20 до 50 лет, 25-30% – старше 50 лет. У мужчин эти показатели несколько ниже. Кроме того, высокая заболеваемость регистрируется у лиц, работа которых связана с психоэмоциональными нагрузками, ведущих малоподвижный образ жизни.
Еще в 1969 году академик В.Х. Василенко предупреждал, что надвигается «целая туча холестериновых желчных камней, желчекаменная болезнь учащается во всем мире невиданными темпами». И действительно, в Украине заболеваемость желчекаменной болезнью постоянно возрастает, с 1997 по 2003 год, к примеру, – на 44,6%.
Течение заболеваний желчных путей далеко не всегда характеризуется классической клинической картиной, оно часто имеет целый ряд «масок». Клинические «маски» разнообразны в своем проявлении, что может вводить врача в заблуждение. Выделяют кардиальную, аллергическую, тиреотоксическую, невротическую, ревматическую, солярную, желудочно-кишечную и другие «маски». Одной из достаточно часто встречающихся «масок» является кардиальная.
Из истории
Клиницисты многих стран мира в течение многих лет изучают связь острых и хронических заболеваний желчного пузыря и внепеченочных желчных протоков и сердечно-сосудистой системы. Особенно рельефно эти нарушения выявляются во время приступа желчной колики, при которой нередко возникают болевые ощущения в области сердца, в некоторых случаях они бывают эквивалентны приступу желчной колики.
На этот симптом особое внимание обращал С.П. Боткин, который первым отметил возможность рефлекторных болей в сердце при желчекаменной болезни в клинических лекциях (1883), поскольку сам с 25-летнего возраста страдал желчекаменной болезнью, протекавшей с частыми приступами колики, и стенокардитические боли в области сердца связывал с заболеванием желчного пузыря. На основании собственных длительных клинических наблюдений С.П. Боткин сделал вывод о том, что «...нередко холелитиаз выражается в явлениях, сосредотачивающихся преимущественно в области сердца, в особенности в тех случаях, когда передвижение камня совершается в пузырном протоке. Вы не услышите жалоб на расстройство пищеварения, боль, вздутие живота, больной будет жаловаться преимущественно на приступы болей в стороне сердца, идущие с явными изменениями его функции, аритмией, затруднением дыхания, одним словом, с ясной картиной стенокардии. Такой приступ продолжается 8-10 часов, вместо 1/2 часа или нескольких минут, после нескольких таких приступов больной вдруг желтеет. Но исследуйте его внимательно с самого начала, и вы убедитесь, что печень увеличена, желчный пузырь болезнен. Бывает и так, что расстройство сердца не сопровождается болями, а только аритмией и сильным затруднением дыхания или явлениями так называемой астмы, доходящей иногда до сильной степени. И мне не раз приходилось терять больных во время приступов, а на вскрытии оказывался камень обыкновенно в пузырном протоке, и подобные случаи вовсе не редки». Описывая возможные нарушения сердечно-сосудистой системы (стенокардия, аритмия, сердечная астма) при желчекаменной болезни, С.П. Боткин акцентировал внимание на возможное отсутствие боли в правом подреберье при обтурации камнем пузырного протока.
После этих сообщений С.П. Боткина данный кардиальный феномен в отечественной и зарубежной литературе описывали как «холециститное сердце», «желчно-пузырное сердце», «холангитическое сердце», «холецистокардиальная болезнь», «холецистокоронарный синдром», «желчно кардиальный синдром», «холецистокардиальный синдром», «коронарнобилиарный синдром Боткина», «билиарнокардиальный синдром». Такое разнообразие терминологии обусловлено сложным патогенезом холецистокардиального синдрома.
Позднее ученик С.П. Боткина Н.П. Симановский также указывал на наличие рефлекторных болей в области сердца при желчной колике, этот феномен неоднократно подчеркивали и такие видные терапевты мира, как В.П. Образцов, Потэн (Potain), Юшар (Huchard), Барье (Barie), Лиан (Lian), Жильбер (Gilbert), Эвальд (Evald) и другие.
В 60-80 годах прошлого века о сочетании болевых ощущений в сердце с острыми и хроническими воспалительными заболеваниями желчевыводящих путей и желчекаменной болезнью неоднократно писали Н.А. Альбов, М.М. Губергриц, Г.Ф. Ланг, Н.Е. Незлин, А.Л. Мясников, Н.Д. Стражеско, Е.М. Тареев, Р.О. Ясиновская, Д.Ф. Чеботарев и многие другие ученые. В то время диагностика заболеваний внепеченочных желчевыводящих путей проводилась в основном с использованием клинических, функциональных (зондирование) и рентгенологических методов исследования.
Учитывая достаточно частую встречаемость нарушений сердечной деятельности при заболеваниях желчевыводящих путей (по данным литературы, от единичных наблюдений до 60%), практическим врачам необходимо помнить о возможности развития холецистокардиального синдрома у данной категории пациентов.
Холецистокардиальный синдром может развиваться при следующих заболеваниях желчевыводящих путей:
- хроническом бескаменном холецистите;
- остром и хроническом калькулезном холецистите (максимально проявляется во время желчной колики);
- холедохолитиазе без развития желчной гипертензии, с желчной гипертензией (с развитием механической желтухи);
- патологических процессах, приводящих к сужению терминального отдела общего желчного протока (стенозирующий папиллит, опухоли большого сосочка двенадцатиперстной кишки, индуративный панкреатит).
В большинстве случаев и нередко первыми с пациентами, имеющими проявления холецистокардиального синдрома, сталкиваются терапевты, гастроэнтерологи и кардиологи. Они проводят первые дифференциально-диагностические лечебные мероприятия, в их компетенцию входит выяснение причин жалоб пациента и решение вопросов о том, к кому направить больного на консультацию и как лечить. Поэтому от определения необходимой тактики в диагностике врачом, к которому обратился пациент с холецистокардиальным синдромом, будет зависеть правильность и своевременность лечения.
Патогенез
Патогенез холецистокардиального синдрома имеет несколько механизмов реализации: рефлекторные влияния на коронарные сосуды, сдвиги метаболизма миокарда (особенно в момент желчной колики) и инфекционно-токсическое воздействие на сердечно-сосудистую систему при остром воспалительном процессе в желчевыводящих путях.
- Рефлекторное влияние. Афферентная патологическая импульсация, исходящая из экстра- и интрамуральных нервных сплетений желчевыводящих протоков при спазме сфинктеров Люткенса, Мириззи, Одди и расширении желчных протоков при билиарной гипертензии, может посредством симпатических и парасимпатических нервных волокон влиять на сердце, вызывая спазм коронарных сосудов, нарушения ритма и т. п.
- Изменение метаболизма сердечной мышцы. При длительном течении желчекаменной болезни с частыми приступами билиарной колики, осложненной хроническим рецидивирующим холециститом и сопутствующими нарушениями функций печени и поджелудочной железы, развивается дистрофия миокарда, связанная со сложными расстройствами электролитного, энзимного и углеводного баланса, что может приводить к нарушениям сердечно-сосудистой системы.
- Инфекционно-токсическое воздействие на сердечную мышцу при остром воспалительном процессе в желчевыводящей системе (остром холецистите, гнойном холангите, механической желтухе) с нарушениями в системе гомеостаза и развитием острой дистрофии миокарда, которая является причиной повышенной возбудимости, нарушений проводимости и сократительной способности миокарда.
Кроме непосредственных механизмов формирования холецистокардиального синдрома, необходимо учитывать, что с возрастом увеличивается частота заболеваемости ишемической болезнью сердца, стенокардией и нарушениями ритма, что делает особенно неблагоприятным течение холецистокардиального синдрома. Так, в общей популяции стенокардия напряжения в возрасте 45-55 лет встречается у 2-5% мужчин и у 0,5-1% женщин, старше 65 лет – у 11-20% мужчин и у 10-14% женщин. В последние годы наблюдается рост заболеваемости ишемической болезнью сердца у лиц более молодого возраста, и достаточно часто – нарушениями ритма сердечной деятельности: при проведении суточного мониторирования можно обнаружить экстрасистолию у 95% населения.
Клинические формы
Клинические проявления холецистокардиального синдрома имеют несколько вариантов.
Примерно у половины больных холецистокардиальный синдром манифестирует болью в области сердца (кардиалгия или рефлекторная стенокардия). Например, при холецистите стенокардия рефлекторного генеза, по данным разных авторов, наблюдается у 2-85% больных. Такая вариабельность частоты, вероятно, связана с тем, что ее диагностика при холецистите во многих случаях проводится на фоне сопутствующего атеросклероза коронарных артерий у лиц старше 50 лет. Однако, с другой стороны, во всем мире в последние десятилетия отмечается тенденция к «омолаживанию» ишемической болезни сердца и патологии желчевыводящих путей, причем у пациентов молодого возраста чаще, чем у больных старшей возрастной группы, выявляется безболевая форма ишемии. Поэтому нельзя судить об отсутствии атеросклероза венечных артерий без соответствующего обследования, принимая во внимание только возраст больного.
Кардиалгическая и стенокардитическая формы холецистокардиального синдрома наиболее распространены при желчекаменной болезни (79% больных). Характер боли в области сердца может быть различным: от острых болей приступообразного характера – у 85% больных до болей сжимающего – у 56-65% и колющего характера – у 13-58%. Боли имеют типичную иррадиацию и обычно совпадают с болевым приступом в правом подреберье.
Однако нельзя забывать, что боли в сердце могут быть единственным проявлением патологии желчного пузыря. При стертой клинической картине холецистита с жалобами пациентов лишь на боли в области сердца врачи нередко забывают о возможности кардиалгии, обусловленной патологией желчевыводящих путей, и пациента лечат от кардиологической патологии без какого-либо достаточного эффекта. Клиницист должен помнить, что болевые ощущения в области сердца у пациентов с патологией желчевыводящих путей могут быть связаны с:
- иррадиацией боли из правого подреберья в левое и в область сердца (чаще при сочетании холецистита и панкреатита);
- рефлекторной стенокардией, сопровождающей желчную колику и острый холецистит и купирующейся после устранения причин желчной гипертензии;
- сопутствующей стенокардией без связи с заболеваниями желчевыводящей системы.
Возможна и безболевая форма холецистокардиального синдрома, когда единственное его проявление – нарушение ритма сердца. Аритмии сердца также различны: от эктопических ритмов (0,47%) и экстрасистолии (9,6-13,9%) до мерцательной аритмии (3,5-13,5%), атриовентрикулярной блокады и/или блокады правой ножки пучка Гиса. Аритмии сердца при холецистите, по данным литературы, встречаются у 16,2-21,8% больных. Однако, как говорилось выше, нарушение ритма сердечной деятельности в общей популяции наблюдается достаточно часто, следовательно, не каждую аритмию можно рассматривать как следствие холецистита. Большинство авторов считают, что нарушение ритма сердца при патологии желчевыводящих путей можно расценивать как проявление холецистокардиального синдрома в следующих случаях:
- появление аритмии с началом желчной колики;
- малая эффективность традиционной антиаритмической терапии;
- переход аритмии в неблагоприятную форму при обострении воспаления желчевыводящих путей и нарастании билиарной гипертензии.
Особо следует отметить, что нарушения ритма встречаются не только при безболевой форме, но и часто сочетаются с болями в сердце и за грудиной. Многие клиницисты при патологии желчевыводящих путей отмечают появление таких симптомов, как тахикардия, повышение пульсового и венозного давления, изредка выявляют симптомы гипертензии в малом круге кровообращения.
Кроме субъективных клинических проявлений, нарушения в деятельности сердца подтверждаются и объективными изменениями на ЭКГ, которые обычно представлены экстрасистолией, укорочением интервала атриовентрикулярной проводимости, блокадой правой ножки пучка Гиса, псевдокоронарными нарушениями интервала ST и зубца Т.
Перед терапевтом, гастроэнтерологом, кардиологом и хирургом в ходе диагностических и лечебных мероприятий при патологии желчевыводящих путей, осложненной холецистокардиальным синдромом, стоят определенные задачи, требующие последовательного решения.
Диагностика патологии желчевыводящих путей
В последние годы основное значение в диагностике болезней печени, желчного пузыря, желчных путей и поджелудочной железы придают ультразвуковым методам исследования, чувствительность которых в выявлении камней в желчном пузыре достигает 98-99%, в желчных протоках – 65-80%.
Для диагностики холангиолитиаза и стриктур желчевыводящих путей хорошо зарекомендовала себя эндоскопическая ретроградная холангиопанкреатография, которая из диагностической процедуры при необходимости может быть трансформирована в лечебную.
В сложных диагностических случаях, особенно при обтурационной желтухе, все чаще применяют магнитно-резонансную холангиографию и компьютерную томографию.
Диагностика заболеваний сердечно-сосудистой системы
Диагностика заболеваний сердечно-сосудистой системы должна быть основана на тщательном анализе жалоб больного, анамнеза болезни, данных объективного исследования, а также на показателях ЭКГ и допплер-эхокардиографии. В сложных диагностических случаях при достаточных показаниях и наличии времени рекомендуется проведение суточного холтеровского мониторирования ЭКГ, исследование функции внешнего дыхания, пробы с функциональными нагрузками (велоэргометрия, тредмил-тест), стресс-эхокардиографии (стресс-ЭхоКГ), чреспищеводной электрической стимуляции сердца.
Стресс-ЭхоКГ – недорогой и высокоинформативный неинвазивный метод выявления ишемической болезни сердца, его результаты хорошо коррелируют с данными коронароангиографии.
Чреспищеводная электрическая стимуляция сердца – простой, доступный, безопасный и управляемый селективный нагрузочный тест, результаты которого не зависят от сопутствующей патологии и физической тренированности больного. В связи с этим он остается альтернативой традиционным нагрузочным пробам и методом выбора во многих диагностических ситуациях. Чувствительность метода в диагностике ишемической болезни сердца составляет 85%, специфичность – 77%.
Дифференциальная диагностика патологии сердечно-сосудистой системы и холецистокардиального синдрома
При атипичном (маскированном) течении патологии желчевыводящих путей возникает необходимость в проведении дифференциальной диагностики, прежде всего, между ишемической болезнью сердца и холецистокардиальным синдромом.
Как правило, холецистокардиальный синдром проявляется болями в области сердца (кардиалгиями), появление которых связано с висцеро-висцеральным рефлексом по вагусу. Сначала боли возникают в правом подреберье, затем в области сердца. Часто боль локализуется в области верхушки сердца, и больной указывает её локализацию достаточно точно (одним пальцем). Боли длительные, ноющие, могут носить приступообразный характер и сопровождаться диспептическими явлениями. Для распознавания холецистокардиального синдрома важно учитывать связь болей с приемом пищи, но следует помнить, что боль может возникнуть после физической нагрузки. Приступ боли иногда сопровождается желтухой. При объективном исследовании наибольшее значение принадлежит выявлению положительных сипмтомов Мерфи, Кера, Гаусмана, Лепене и других.
Для холецистокардиального синдрома характерен синдром вегетативной дисфункции с преобладанием парасимпатического тонуса, невротический синдром является практически неотъемлемой частью клиники патологии желчевыводящих путей. Сочетание кардиальных жалоб с астеноневротическими явлениями, лабильностью пульса и артериального давления может привести к постановке ошибочного диагноза вегетососудистой дистонии.
Во время болевого приступа в крови отмечаются лейкоцитоз, нейтрофилез, ускоренная СОЭ, билирубинемия, гипергликемия, повышение уровня амилазы.
Из инструментальных методов обследования в первую очередь рекомендуется использовать ультрасонографию. На эхограммах обычно хорошо видны крупные и мелкие конкременты желчного пузыря, диффузное либо локальное утолщение стенки желчного пузыря (более 4 мм) и повышение ее эхоплотности, а также вокруг желчного пузыря бедная эхосигналами тень от его стенок в виде «нимба». Дополнительными признаками являются удвоение контура стенок желчного пузыря, обнаружение осадка в желчном пузыре и т. д.
При наличии смешанных или известковых камней на обзорной рентгенограмме видны тени конкрементов. При холецистографии и холеграфии холестериновые и пигментные камни дают просветления или дефекты наполнения, часто тень желчного пузыря отсутствует.
На ЭКГ во время приступа боли отмечаются отрицательные волны Р в правых грудных и в III стандартном отведении. Нередко имеют место нарушения ритма (экстрасистолия, атриовентрикулярная блокада I ст.), отмечаются диффузные изменения миокарда. При нарушении ритма сердечной деятельности, как указывалось выше, для проведения дифференциальной диагностики необходимо учитывать следующие особенности: появление аритмии с началом желчной колики, переход аритмии в неблагоприятную форму при обострении воспаления желчевыводящих путей и нарастании билиарной гипертензии, малую эффективность традиционной антиаритмической терапии.
Таким образом, для своевременной и правильной диагностики холецистокардиального синдрома врачу требуется совершенное владение методами тщательного сбора клинического анамнеза и обследования больного, необходимо умение анализировать результаты и подтверждать полученные данные с помощью лабораторно-инструментального обследования.
Довольно часто холецистокардиальный синдром можно лишь заподозрить, так как, несмотря на все достижения, по-прежнему сложной остается дифференциальная диагностика между ишемической болезнью сердца и холецистокардиальным синдромом. Убедительно подтвердить его наличие, по-видимому, возможно лишь после хирургического вмешательства. На практике диагноз холецистокардиального синдрома часто устанавливают ретроспективно – после выполнения холецистэктомии. В сомнительных ситуациях надо учитывать, что наличие холецистокардиального синдрома, скорее, является еще одним дополнительным аргументом в пользу операции, чем причиной отказа от нее, так как после операции будут устранены не только клинические проявления холецистокардиального синдрома, но и предпосылки его возникновения.
Оценка тяжести состояния больного, функциональных резервов жизненно важных органов и систем, определение показаний и противопоказаний к оперативному лечению и оптимальных сроков его проведения, необходимости и возможности предоперационной подготовки, целесообразности применения тех или иных хирургических технологий – вот круг вопросов, которые необходимо решить после верификации холецистокардиального синдрома.
Результаты обследования пациентов с сопутствующими заболеваниями органов сердечно-сосудистой системы позволяют оценить функциональную переносимость консервативного и оперативного лечения, прогнозировать его результаты.
Лечебная тактика
На сегодня накоплен определенный клинический опыт, который позволяет выделить основные практические рекомендации в лечении этой категории больных.
Тактику лечения больного необходимо принимать коллегиально: терапевт (кардиолог, гастроэнтеролог), хирург и анестезиолог.
При желчекаменной болезни в сочетании с холецистокардиальным синдромом возможны два варианта лечения:
- оперативный – метод выбора, приоритет сегодня отдается щадящим хирургическим технологиям – лапароскопической холецистэктомии;
- консервативный – при наличии холестериновых желчных камней (рентгеннегативных) размером до 10-15 мм при условии сохранности функции желчного пузыря и проходимости пузырного протока, заполнении конкрементами желчного пузыря не более чем наполовину.
Следует отметить, что холестериновые камни составляют 80-90% желчных камней у представителей европейской популяции. Консервативную терапию назначают, как правило, при невозможности удаления желчных холестериновых камней хирургическим или эндоскопическим методом и больным, категорически отказывающимся от операции. Применяют препараты урсодезоксихолевой и хенодезоксихолевой кислот, их комбинации, действие которых направлено на растворение холестериновых рентгеннегативных камней в желчном пузыре. Препараты применяют длительно – до двух лет – в следующей дозировке: урсодезоксихолевая кислота – по 10 мг/кг, хенодезоксихолевая – по 15 мг/кг массы тела больного. Во время приема препаратов немаловажное значение имеет режим питания – ограничение животных жиров, предпочтение вегетарианской пищи.
Противопоказания для применения консервативной терапии: цирроз печени, резекция тонкой кишки, осложненная желчекаменная болезнь, острые инфекционные заболевания желчного пузыря и желчных протоков. Не рекомендуется использовать препараты урсодезоксихолевой кислоты при беременности, хенодезоксихолевой кислоты – при язвенной болезни, энтерите, колите, почечной недостаточности. Кроме этих препаратов, сегодня с успехом используется неинвазивный ударно-волновой метод для расщепления крупных холестериновых камней на более мелкие фрагменты, затем больному назначают указанные препараты.
При остром катаральном холецистите в сочетании с холецистокардиальным синдромом оперативное лечение показано при безуспешности консервативной терапии в первые 10-12 часов. Дальнейшее промедление с операцией, направленной на непременное снятие кардиального синдрома, может привести к серьезным изменениям как в системе желчных путей, так и в сердце, и существенно повысит риск хирургического лечения.
При остром деструктивном холецистите в сочетании с холецистокардиальным синдромом оперативное лечение показано в экстренном порядке в течение 1-3 часов после кратковременной интенсивной комплексной предоперационной подготовки (дезинтоксикационной, антибактериальной, кардиотропной и др.). При декомпенсации сердечно-сосудистой системы, особенно у пациентов группы высокого риска с тяжелыми сопутствующими заболеваниями, целесообразно использовать двухэтапную тактику лечения: первый этап – одномоментная декомпрессия и санация желчного пузыря (пункция либо микрохолецистостомия); второй этап – радикальное хирургическое вмешательство (после купирования острых воспалительных проявлений).
При сочетании желчной гипертензии и холецистокардиального синдрома нарушения сердечной деятельности в большинстве случаев купируются только после ликвидации желчной гипертензии, что достигается при применении эндоскопических технологий и минимально инвазивных методов желчеотведения (папиллосфинктеротомии, эндоскопическая литэкстракция, чрескожная микрохолецистостомия и др.).
Таким образом, сегодня клиницисты все чаще наблюдают сочетание болезней желчевыводящих путей и сердечно-сосудистой системы, поэтому практическим врачам необходимо помнить, что решение по тактике лечения больного с холецистокардиальным синдромом должны принимать совместно кардиолог (терапевт, гастроэнтеролог) и хирург.
В заключение хочется еще раз призвать врачей не пренебрегать диагностическими возможностями, которые предоставляют в их распоряжение данные анамнеза и результаты физикального обследования, и не перекладывать свои задачи на плечи врачей-инструменталистов и лаборантов, превращаясь в бездумных «диспетчеров». Следует помнить, что искусство врача определяется его клиническим мышлением, врачебной интуицией, основанных на глубоком знании и опыте, умении построить диагностическую гипотезу при непосредственном обследовании больного еще до использования лабораторно-инструментальных методов обследования.
Список литературы находится в редакции.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення

 Головная боль: дифференциальная диагностика и принципы лечения
Головная боль: дифференциальная диагностика и принципы лечения
 Головные боли в общеврачебной практике
Головные боли в общеврачебной практике
 Применение декскетопрофена для купирования острого болевого синдрома
Применение декскетопрофена для купирования острого болевого синдрома
 Гипобиоз — на пороге открытия
Гипобиоз — на пороге открытия