- Головна
- /
- Статті
- /
- Ендокринологія. Цукровий діабет
- /
- Дифузний токсичний зоб
Дифузний токсичний зоб
Дифузний токсичний зоб (ДТЗ) (тиреотоксикоз, Базедова хвороба) – системний мультиорганний аутоімунний розлад, зумовлений підвищеним вмістом тиреоїдних гормонів (вільного тироксину та трийодтироніну) у крові та дифузним збільшенням щитоподібної залози.
МКХ-10: Е05.0
Общая информация
Захворювання зустрічається у середньому в 0,2-0,5% населення. Дуже висока його частота припадає на період пубертату – на вік 10-15 років. При цьому на підлітковий вік припадає до 25% дифузного токсичного зобу.Етіологія
Етіологія хвороби точно не встановлена. Є підстави вважати, що аутоімунний процес проти компонентів тиреоцитних рецепторів ТТГ проявляється у генетично схильних суб’єктів внаслідок провокації перехресної імунної реактивності.
У частини хворих захворювання виникає на фоні поліендокринного аутоімунного синдрому Шмідта, який включає аутоалергічні ураження паращитоподібних залоз, острівців Лангерганса, імунопатологічний орхіт, оофорит, гіпокортицизм, а також
аутоімунний атрофічний гастрит.
Розвитку дифузного токсичного зобу досить часто передують інфекції та стреси. Вирішальними чинниками можуть виступати черепно-мозкові травми, гіперінсоляція, лікарські препарати (кордарон).
Встановлено, що і гіпертиреоз, і збільшення щитоподібної залози, і багато інших симптомів при Базедовій хворобі мають аутоімунне походження. Спадкова схильність також призводить до виникнення патології щитоподібної залози. Характер спадкування ДТЗ визначається багатьома генами, пов’язаними з головним комплексом гістосумісності.
Патогенез
Центральну роль в патогенезі ДТЗ відіграють порушення в Т-клітинній ланці імунітету. В нормі Т-супресори перешкоджають розвитку аутоімунних захворювань взагалі й щитоподібної залози зокрема. При ДТЗ Т-лімфоцити сенсибілізовані або до окремих тиреоїдних антитіл, або до тиреоцитів.
Активація цих клітин зумовлена, очевидно, первинним порушенням функції Т-супресорів. Визначальною ланкою патогенезу є зниження функції антигенспецифічних Т-супресорів. Активовані Т-хелпери виділяють гама-інтерферон, який індукує експресію HLA класу ІІ, що перетворюють тиреоцити в антигенпрезентуючі клітини. Крім того, провокуючі чинники (стрес, інфекції, травми, лікарські засоби) знижують активність неспецифічних Т-супресорів, тим самим посилюючи дисфункцію органоспецифічних Т-супресорів.
Активовані Т-хелпери прямо впливають на тиреоцити, продукуючи цитокіни, а також утворюють комплекс із цитотоксичними клітинами, що призводить до пошкодження тиреоїдної тканини. До цитотоксичних клітин відносять сенсибілізовані ефекторні Т-клітини, антитілозалежні кілерні К-клітини. Т-хелпери також сприяють продукції специфічних аутоантитіл В-лімфоцитами. Тиреоїдоблокуючі антитіла, зв’язуючись із рецепторами ТТГ, знижують стимулюючий ефект ТТГ на рецептор.
Тиреоїдостимулюючі антитіла активують рецептор ТТГ, призводять до надлишкової секреції й синтезу тиреоїдних гормонів. Підвищення секреторної функції тиреоцитів реалізується через активацію аденілатциклазної системи та збільшення кількості внутрішньоклітинного цАМФ на цитоплазмовій мембрані. Дифузний токсичний зоб неаутоімунного генезу виникає внаслідок мутації гена рецептора ТТГ. Рецептор ТТГ відноситься до сімейства G-протеїнозв’язаних трансмембранних рецепторів. Виявлено 3 активуючі мутації гена рецептора ТТГ. Мутації призводять до заміни тирозину на цистеїн в сьомій трансмембранній ділянці, а також до заміни лейцину на феніналанін в шостій трансмембранній ділянці. Виявлені мутації зумовлюють зміни в трансмембранних ділянках рецептора, що призводить до активації рецептора за відсутності впливу ТТГ. Ці зміни ініціюють внутрішньоклітинний синтез цАМФ, який шляхом активації внутрішньоклітинних механізмів активує синтез тиреоїдних гормонів тиреоцитами. Механізм спонтанної внутрішньоклітинної активації призводить також до гіперплазії та гіпертрофії тиреоцитів, а, отже, до появи зобу.
Клиническая картина
Початок дифузного токсичного зобу поступовий, з періодами загострення та ремісії. Картині хвороби часто передують нервово-психічні розлади підлітків: дратівливість, плаксивість з будь-якого приводу, образливість, швидка зміна настрою, схильність до агресивності. Порушується концентрація уваги. Знижується успішність у школі.Привертають увагу надмірна діяльність підлітка («вічний рух»), метушливість, іноді – надмірна говірливість, схуднення при гарному апетиті, пітливість та непереносимість спеки.
З’являється майже патогномонічна ознака дифузного токсичного зобу (особливо у підлітків) – втрата маси, від помірної до значної. Однак підвищення обміну речовин може призводити до булімії, а рідко – до збільшення маси тіла.
Також постійна ознака – збільшення щитоподібної залози до І, рідше до – ІІ ступеня (при тяжкій формі). Права доля зазвичай більша за ліву. У дівчаток щитоподібна залоза збільшується більше. При пальпації залоза м’яка, без вузлів, при аускультації – з судинними шумами («шум вовчка»).
Як правило, внаслідок підвищеного обміну речовин і перегрівання організму у підлітка вечорами спостерігається субфебрильна температура – непоодинокий привід звернення до фтизіатра. Завжди спостерігається постійна цілодобова пітливість без ознак дегідратації.
Фізичний розвиток і кістковий вік у дітей прискорені. Вважають, що ріст прискорюється в результаті швидкого розвитку епіфізів, що в подальшому призводить до зупинки росту. При дифузному токсичному зобі у дітей передчасний фізичний розвиток поєднується із затримкою статевого розвитку: пізно зявляються вторинні статеві ознаки, затримується початок менструації у дівчаток, а якщо тиреотоксикоз розвивається після статевого дозрівання, то менструації порушуються або зникають. Вираженість розладів статевого розвитку прямо залежить від тяжкості й тривалості захворювання.
Хворих завжди турбує збільшення розміру шиї, в ній з’являється тиск, підлітки не носять одягу з вузьким і тугим коміром, не застібають верхні гудзики на сорочках.
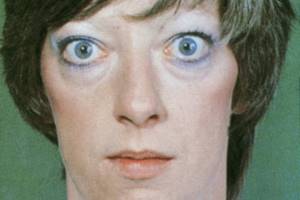
Важливе значення мають очні симптоми (ендокринна офтальмопатія). Розвивається яскравий блиск очей (сиптом Краузе) і вирячкуватість (екзофтальм), тобто випинання очних яблук вперед, зазвичай симетричне і дуже рідко – асиметричне. Екзофтальм з’являється рано. У підлітків він зазвичай помірно виражений. Тяжкий екзофтальм з протрузією очних яблук, виворотом вік, фіброзом окуломоторних м’язів зустрічається тільки у дорослих хворих. Погляд нерідко здається зляканим, пильним, наче закляклим, з нечастим миганням (симптом Штельвага). Спостерігаються характерна припухлість вік та гіперемія кон’юнктив. Часті сльозотеча, відчуття «пилинок» або «піску» в очах, світлобоязнь. Диплопія по горизонталі чи вертикалі зустрічається рідко, в основному – при асиметричному екзофтальмі. Однак найважливіше діагностичне значення при тиреотоксикозі будь-якої етіології має симптом Мебіуса (порушення конвергенції очей, тобто неспроможність довго фіксувати очі в зведеному стані), який рано з’являється і може швидко зникнути при проведенні тиреостатичної терапії, що слугує важливим орієнтиром в оцінці її ефекту.
Серед інших симптомів можна назвати симптоми Дельримпля (широкі очні щілини), Грефе чи симптом сонця, що заходить (відставання верхньої повіки від райдужної оболонки при погляді вниз), Кохера (оголення дільниці склери при погляді вгору), хреста Стасинського (проростання дрібних кровоносних судин у скловидне тіло обох очей у вигляді хреста при тяжкому екзофтальмі), Жоффруа (нездатність наморщити лоба), Єллінека (гіперпігментація вік), Брейтмана (відхитування пацієнта при швидкому наближенні предметів до його очей).
Типовими є вологі й гарячі долоні. Часто з’являється сверблячка шкіри. Рідше у підлітків спостерігається аутоімунна претібіальна мікседема (потовщення і набряклість шкіри передньої поверхні гомілок за типом «апельсинової шкірочки» із сверблячкою та навіть еритемою). При цьому неможливо зібрати шкіру в складку.
Спостерігається тремор пальців рук (симптом Шарко-Марі), а також висунутого язика і зімкнутих повік (симптом Розенбаха).
Часто з’являється спрага, що може бути обумовлено великими втратами води при постійній пітливості, а в деяких випадках – гіперглікемією в результаті розвитку симптоматичного цукрового діабету. При цьому внаслідок підвищеної моторної функції шлунково-кишкового тракту випорожнення частішають до кількох разів на добу.
Клініка ураження серця при ДТЗ багатосимптомна. При цьому у підлітків межі серця частіше нормальні при вираженій (100-160 уд/хв) тахікардії та різних функціональних серцевих шумах. Характерно, що тахікардія не зникає навіть під час сну, ступінь тахікардії відповідає тяжкості захворювання. Звучність тонів серця підсилюється. При вимірюванні тиску крові визначається підвищений систолічний тиск і виражене зниження діастолічного – «нескінченний» ІІ тон. На полікардіограмі виявляють синдром фазової гіпердинамії.
Класифікація та приклади формулювання діагнозу
Дифузний токсичний зоб класифікується за ступенем збільшення щитоподібної
залози і за тяжкістю перебігу захворювання (легкий, середньої тяжкості й
тяжкий).
За класифікацією ВООЗ (2001) виділяють такі ступені зобу:
0 ступінь – зобу немає (об’єм кожної долі не перевищує об’єму дистальної фаланги
великого пальця руки обтежуваного); 1 ступінь – зоб пальпується і його видно при
закинутій голові; 2 ступінь – зоб видно при звичайному положенні шиї.
Критерії тяжкості тиреотоксикозу – втрата маси тіла, тахікардія (при оцінці
пульсу у підлітків потрібно враховувати його вікові норми), а також вираженість
офтальмопатії.
При легкому ступені тяжкості пульс – до 100 уд/хв, втрата маси – до 20% від
початкової, офтальмопатії немає.
При середньому ступені тяжкості спостерігається збільшення пульсу до 130 уд/хв,
втрата маси досягає 30%, виражені очні симптоми та ознаки офтальмопатії.
При тяжкому ступені всі показники максимально виражені.
Диагностика
Розпізнати типовий дифузний токсичний зоб не складно, але легкі й стерті його форми потребують спеціальної діагностики.При цьому захворюванні рівні Т3 і Т4 підвищені, особливо Т4, а ТТГ – знижені. У крові зазвичай виявляється помірно підвищена кількість антитиреоїдних (тиреостимулюючих) аутоантитіл до тиреоглобуліну, й у більшості хворих на ДТЗ дітей і підлітків – також антитіла до мікросомальної фракції тиреоцитів (до пероксидази тиреоцитів) в незначних титрах.
Точно оцінити розміри щитоподібної залози, її щільність та наявність в ній вузлів чи кіст дозволяє ультрасонографія (УЗД).
Термографія при дифузному токсичному зобі виявляє в проекції залози однорідну гіперемію аж до верхньої третини шиї з перевищенням фонової температури на
1,5-30 С.
УЗД серця при Базедовій хворобі підлітків нерідко виявляє пролапс мітрального клапану.
На ЕКГ, крім тахікардії та аритмії, виявляють зниження вольтажу, згладженість і інверсію зубця Т, двогорбість і розтягнення зубця Р без перевантаження шлуночків. За фазового аналізу серцевого циклу визначають синдром гіпердинамії.
Холестерин крові внаслідок дії тиреоїдних гормонів падає зазвичай до 3,5-30 мМ/л (при нормальних значеннях у здорових підлітків – 4,85 ± 0,3 мМ/л).
На ранніх стадіях хвороби можуть бути гіпоальбумінемія і підвищення рівнів β1- і β2-глобулінів, що при помірній лейкопенії та лімфоцитозі вказує на імунну природу захворювання. Рідко спостерігається анемія і навіть панцитопенія (слід пам’ятати про можливий токсичний вплив на кровотворення антитиреоїдних препаратів –
6-метилтіоурацилу, пропілтіоурацилу, тіамазолу, тирозолу та їх аналогів).
У частини підлітків з ДТЗ можна виявити гіперглікемію, особливо при пробі з навантаженням глюкозою.
Диференційна діагностика
Дифузний токсичний зоб диференціюють з еутиреоїдним зобом підлітків,
нейроциркуляторною дистонією, аутоімунним тиреоїдитом, підгострим тиреоїдитом де
Кервена, міокардитом. Іноді з’являється необхідність виключення туберкульозу.
Загальними ознаками, притаманними для ДТЗ та туберкульозу, є субфебрильна
температура, слабкість, пітливість, схуднення, тахікардія. На відміну від
туберкульозної інтоксикації, при ДТЗ спостерігається стабільність тахікардії,
збільшення розмірів ЩЗ і підвищення її функції. Загальними ознаками
нейроциркуляторної дистонії та дифузного токсичного зобу є лабільність,
пітливість, тахікардія. Відмінність дифузного токсичного зобу від
нейроциркуляторної дистонії полягає у прогресуючому схудненні, стабільності
тахікардії навіть у стані спокою, під час сну, наявність очних симптомів та
збільшення щитоподібної залози.
Загальними ознаками міокардиту й ДТЗ є субфебрильна температура тіла, серцебиття,
загальна слабкість, біль в ділянці серця. Відмінністю ДТЗ від міокардиту є
стабільна тахікардія, прогресуюче схуднення, наявність очних симптомів й
збільшення щитоподібної залози.
Лечение
Лікування визначається віком пацієнта, тяжкістю хвороби і розмірами зобу, а також наявністю ускладнень.Підлітки, хворі на дифузний токсичний зоб, спеціальної дієти не потребують, проте з дієти виключають каву, гострі та пряні страви, продукти, багаті йодом (морська риба, кальмари, морська капуста, фейхоа), обмежують продукти, багаті тироніном (сир, шоколад).
Хворі на ДТЗ потребують повного спокою, ліжкового режиму. Їм рекомендують теплий душ, сольово-хвойні ванни, обтирання теплою водою, легку ранкову гімнастику, звільнення від екзаменів, запобігання стресам.
Легкі форми захворювання можна лікувати амбулаторно, але інші – тільки в умовах ендокринологічного стаціонару.
Терапія – консервативна і хірургічна.
Основою консервативної терапії є нормалізація рівнів Т3 і Т4 тиреостатиками й імунодепресивний вплив на тканину щитоподібної залози.
Для медикаментозної терапії ДТЗ використовують тиреостатичні препарати (карбімазол, тіамазол), починаючи з 30 мг на добу і поступово знижуючи дозу під контролем пульсу, ваги, рівня холестерину і показників Т3 і Т4. Таку дозу препарату застосовують протягом 2-3 тижнів.
З моменту досягнення еутиреоїдного стану доза поступово знижується: спочатку на 1/3 від початкової дози, а потім – на 5 мг кожні 14 днів до підтримуючих доз, які складають 2,5-5 мг на добу. Прийом підтримуючих доз антитиреоїдних препаратів продовжується до 12-18 місяців, іноді – до 2 років. На стадії еутиреозу до терапії приєднують L-тироксин в дозі 25-50 мкг для попередження медикаментозного гіпотиреозу і струмогенного ефекту тиреостатиків.
При лікуванні необхідний обов’язковий контроль за периферійною кров’ю, тому що всі антитиреоїдні засоби – цитостатичні, й у частини підлітків вони можуть викликати серйозні лейкопенії, тромбоцитопенії, рідше – анемії. Якщо число лейкоцитів падає нижче 2,5х109/л, лікування цими препаратами взагалі припиняють. При лейкопенії паралельно призначають лейкоген, пентоксил, метацил, полівітаміни. При тяжкій панцитопенії показано призначення глюкокортикоїдів (преднізолону). Зобогенний ефект тиреостатиків (збільшення розмірів і ущільнення щитоподібної залози) знижують одночасним призначенням левотироксину, особливо при прогресуванні офтальмопатії. При ДТЗ обов’язково залучають до комплексу симптоматичного лікування симпатолітики, β-адреноблокатори, седативні препарати, за показаннями – серцеві засоби та глюкокортикоїди.
При офтальмопатії, що спричиняє підлітку неприємні відчуття в очах (різі, біль, світлобоязнь, відчуття «піску», почервоніння кон’юнктиви і склери), можна використовувати очні краплі з дексаметазоном або гідрокортизоном. Дуже корисний ефект дає носіння темних сонцезахисних окулярів.
Якщо офтальмопатія прогресує, то використовують цитостатики, а також імунодепресанти (глюкокортикоїди), плазмосорбцію, при показаннях – струмектомію.
Для зняття симпатикотонічних ефектів призначають β-адреноблокатори (анаприлін, пропранолол, атенолол, метопролол) в дозі 1-3 мг/кг/добу під контролем частоти серцевих скорочень. Через 3-4 тижні β-адреноблокатори відміняють. В легких випадках дифузний токсичний зоб можна навіть лікувати лише одними β-адреноблокаторами, які, сприяючи перетворенню тироксину в неактивну форму трийодтироніну (в реверсивний Т3), знижують титр тиреостимулюючих автоантитіл й підви-щують кількість Т-супресорів (CD8-позитивних лімфоцитів), знижують токсичний ефект трийодтироніну на серце.
Хірургічне лікування показано в таких випадках: 1) зоб великий, розташований загрудинно, має вузли; 2) виник рецидив тиреотоксикозу або є непереносимість тиреостатиків; 3) зоб тисне на оточуючі органи (стравохід, трахея, поворотний нерв з афонією); 4) безуспішне консервативне лікування протягом 2 років; 5) швидке збільшення розмірів ЩЗ під час лікування. Йому обов’язково повинна передувати тиреостатична терапія до досягнення стану еутиреозу.
Ефективність лікування
Об’єктивним контролем ефективності проведеного лікування (крім
клінічної картини) є визначення рівня Т3, Т4, ТТГ й
тиреоїдстимулюючих антитіл у сироватці крові.
Якщо, не дивлячись на замісну антитиреоїдну терапію (1-1,5 року), рівень
тиреоїдстимулюючих антитіл в сироватці крові не знижується, подальше продовження
консервативної терапії можна вважати безперспективним. В таких випадках
необхідно рекомендувати хірургічне лікування.
Перед операцією проводять підготовку розчином Люголя (по 15 крапель на молоці 3
рази на день протягом 10 днів) з метою зменшення кровонаповнення щитоподібної
залози і профілактики можливих ускладнень під час хірургічного втручання (кровотеча,
тиреотоксичний криз через випадкове потрапляння в кров великої кількості
тиреоїдних гормонів із зони операції).
Операція вибору – субтотальна резекція щитоподібної залози.
Профілактика
Своєчасне лікування інфекцій, санація осередків латентної інфекції. Важливе
раннє виявлення ювенільного зобу й за необхідності його лікування левотироксином.
Слід з обережністю призначати аміодарон (кордарон) та інші препарати, що містять
йод. Доведено, що в осіб, які лікувалися від серцевих аритмій кордароном, що
містить в одній таблетці річну фізіологічну потребу в йоді, одним із типових
наслідків такого лікування був аутоімунний тиреоїдит.
Умови, в яких потрібно надавати медичну допомогу: поліклінічні відділення, в
яких проводять під наглядом ендокринолога діагностику, профілактику і лікування
ДТЗ. Хірургічне лікування проводять у відповідних спеціалізованих відділеннях.
Перелік і обсяг обов’язкових медичних послуг: огляд ендокринолога, визначення
вільного Т4, Т3 (1 раз на місяць), ТТГ, антитіл до
тиреоїдної пероксидази, тиреоглобуліну (1 раз на 3 місяці), загальний аналіз
крові (1 раз на тиждень в перший місяць тиреостатичної терапії та 1 раз на
місяць при переході на підтримуючі дози), біохімічний аніліз крові, ЕКГ, ПКГ,
УЗД ЩЗ, огляд окуліста, невролога.
Юридические аспекты
Перед проведенням конкретних діагностичних та лікувальних процедур потрібно отримати згоду батьків або офіційного опікуна дитини.- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення



 Захворювання щитоподібної залози
Захворювання щитоподібної залози
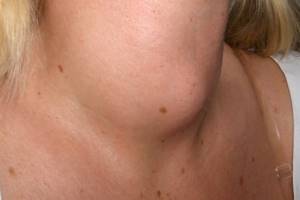 Дифузний зоб
Дифузний зоб
 Дифузний зоб
Дифузний зоб
 Тиреотоксикоз
Тиреотоксикоз